Quyết định 1639/QĐ-BYT năm 2021 về Tài liệu bổ sung Hướng dẫn hoạt động dự phòng, sàng lọc, phát hiện sớm và quản lý ung thư vú, ung thư cổ tử cung tại cộng đồng thuộc Đề án 818 đến năm 2030 do Bộ trưởng Bộ Y tế ban hành
Quyết định 1639/QĐ-BYT năm 2021 về Tài liệu bổ sung Hướng dẫn hoạt động dự phòng, sàng lọc, phát hiện sớm và quản lý ung thư vú, ung thư cổ tử cung tại cộng đồng thuộc Đề án 818 đến năm 2030 do Bộ trưởng Bộ Y tế ban hành
| Số hiệu: | 1639/QĐ-BYT | Loại văn bản: | Quyết định |
| Nơi ban hành: | Bộ Y tế | Người ký: | Đỗ Xuân Tuyên |
| Ngày ban hành: | 19/03/2021 | Ngày hiệu lực: | Đã biết |
| Ngày công báo: | Đang cập nhật | Số công báo: | Đang cập nhật |
| Tình trạng: | Đã biết |
| Số hiệu: | 1639/QĐ-BYT |
| Loại văn bản: | Quyết định |
| Nơi ban hành: | Bộ Y tế |
| Người ký: | Đỗ Xuân Tuyên |
| Ngày ban hành: | 19/03/2021 |
| Ngày hiệu lực: | Đã biết |
| Ngày công báo: | Đang cập nhật |
| Số công báo: | Đang cập nhật |
| Tình trạng: | Đã biết |
|
BỘ Y TẾ |
CỘNG HÒA XÃ
HỘI CHỦ NGHĨA VIỆT NAM |
|
Số: 1639/QĐ-BYT |
Hà Nội, ngày 19 tháng 3 năm 2021 |
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Nghị định số 75/2017/NĐ-CP ngày 20/6/2017 của Chính phủ quy định về chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Căn cứ Quyết định số 3619/QĐ-BYT ngày 16/8/2019 của Bộ trưởng Bộ Y tế phê duyệt Dự án “Thử nghiệm mô hình xã hội hóa cung cấp sản phẩm, dịch vụ dự phòng và sàng lọc ung thư vú, ung thư cổ tử cung tại cộng đồng thuộc Đề án đến năm 2030”;
Căn cứ Quyết định số 3728/QĐ-BYT ngày 23/8/2019 của Bộ trưởng Bộ Y tế về việc ban hành “Hướng dẫn hoạt động dự phòng, sàng lọc, phát hiện sớm và quản lý ung thư vú, ung thư cổ tử cung tại cộng đồng thuộc Đề án 818 đến năm 2030
Căn cứ Biên bản tổng hợp hợp ngày 16/10/2020 của Hội đồng chuyên môn Đề án 818- Bộ Y tế về việc (Bổ sung hoạt động dự phòng, sàng lọc, phát hiện sớm và quản lý ung thư vú, ung thư cổ tử cung tại cộng đồng thuộc Đề án 818 đến năm 2030;
Theo đề nghị của Tổng cục trưởng Tổng cục Dân số-Kế hoạch hóa gia đình.
QUYẾT ĐỊNH
Điều 1. Ban hành kèm theo Quyết định này “Tài liệu bổ sung Hướng dẫn hoạt động dự phòng, sàng lọc, phát hiện sớm và quản lý ung thư vú, ung thư cổ tử cung tại cộng đồng thuộc Đề án 818 đến năm 2030”.
Điều 2. Quyết định này có hiệu lực kể từ ngày ký, ban hành.
Điều 3. Các ông bà: Chánh Văn phòng Bộ; Tổng cục trưởng Tổng cục Dân số - Kế hoạch hóa gia đình; Vụ trưởng Vụ Kế hoạch - Tài chính; Vụ trưởng Vụ Sức khỏe Bà mẹ - Trẻ em; Thủ trưởng các Vụ, Cục, đơn vị thuộc Bộ Y tế; Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc Trung ương và các đơn vị liên quan chịu trách nhiệm thi hành Quyết định này./.
|
|
KT. BỘ TRƯỞNG |
HƯỚNG
DẪN HOẠT ĐỘNG DỰ PHÒNG, SÀNG LỌC, PHÁT HIỆN SỚM VÀ QUẢN LÝ UNG THƯ VÚ, UNG
THƯ CỔ TỬ CUNG TẠI CỘNG ĐỒNG THUỘC ĐỀ ÁN 818 ĐẾN NĂM 2030
(Kèm
theo Quyết định số: 1639/QĐ-BYT ngày 19/3/2021 của Bộ trưởng Bộ Y tế)
1. Đối tượng áp dụng
a) Cán bộ y tế, dân số tuyến tỉnh, huyện, xã (bao gồm cả viên chức dân số xã, cộng tác viên dân số, y tế thôn bản, y tế tư nhân) tham gia Đề án.
b) Các cơ sở y tế tuyến tỉnh, huyện, xã đủ điều kiện tham gia Đề án.
2. Phạm vi
Hướng dẫn hoạt động dự phòng, sàng lọc, phát hiện sớm và quản lý ung thư vú, ung thư cổ tử cung tại các cơ sở y tế đủ điều kiện và tại cộng đồng.
II. DỰ PHÒNG, SÀNG LỌC PHÁT HIỆN SỚM UNG THƯ VÚ, UNG THƯ CỔ TỬ CUNG
1.1. Truyền thông giáo dục
a) Mục đích và hình thức
- Mục đích: trao quyền cho các cá nhân đưa ra quyết định về việc thay đổi hành vi, lối sống để làm giảm lây nhiễm, phòng tránh những yếu tố bất lợi và tăng cường hành vi chăm sóc tốt cho sức khoẻ, từ đó làm giảm nguy cơ mắc ung thư vú, ung thư cổ tử cung.
- Hình thức: Công tác truyền thông giáo dục được tiến hành thường xuyên, chủ yếu do các cán bộ y tế tuyến cơ sở, cộng tác viên dân số và y tế thôn bản thực hiện
+ Tổ chức các hoạt động truyền thông, giáo dục, nhất là tuyên truyền trực tiếp của đội ngũ cộng tác viên về: (1) nguy cơ, hậu quả của căn bệnh ung thư vú, ung thư cổ tử cung đối với đời sống, sức khỏe của phụ nữ, gia đình và xã hội; (2) lợi ích của việc dự phòng, sàng lọc và phát hiện sớm ung thư vú, ung thư cổ tử cung (3) hướng dẫn cách phòng ngừa.
+ Lồng ghép nội dung truyền thông, giáo dục về ung thư vú, ung thư cổ tử cung trong các hội nghị, cuộc họp, sinh hoạt cộng đồng do cơ quan, đơn vị, đoàn thể hoặc cộng đồng tổ chức.
+ Thăm hộ gia đình để tuyên truyền, hướng dẫn, tư vấn cho người dân về dự phòng, phát hiện sớm ung thư vú, ung thư cổ tử cung.
+ Phối hợp tổ chức các hoạt động truyền thông nhân các sự kiện và những đợt cao điểm truyền thông và cung cấp dịch vụ.
+ Cung cấp các tài liệu truyền thông về dự phòng, phát hiện sớm ung thư vú, ung thư cổ tử cung cho người dân.
+ Viết tin, bài tuyên truyền hoặc cung cấp thông tin cho đài truyền thanh cấp xã, cơ quan, đơn vị... để nâng cao kiến thức dự phòng ung thư vú, ung thư cổ tử cung.
+ Triển khai góc truyền thông tại cơ sở y tế, tại các địa điểm thích hợp để người dân, người bệnh và gia đình người bệnh có cơ hội tiếp cận được các thông tin liên quan tới bệnh tật, ung thư nói chung và ung thư vú, ung thư cổ tử cung nói riêng.
b) Các thông điệp truyền thông
Các thông điệp truyền thông cần phù hợp với từng nhóm đối tượng
- Thông điệp chung cho toàn bộ cộng đồng:
+ Thông tin cơ bản về ung thư vú, ung thư cổ tử cung: Gánh nặng bệnh tật, nguyên nhân (nhiễm HPV), yếu tố nguy cơ, các biện pháp dự phòng và kiểm soát bệnh.
+ Tiêm vắc-xin HPV phòng ung thư cổ tử cung, sàng lọc, chẩn đoán sớm và điều trị cho phụ nữ đều cần thiết.
+ Thực hiện lối sống lành mạnh.
- Các thông điệp cho đối tượng đích/khách hàng: Bên cạnh những thông tin chung cho cộng đồng, đối tượng đích/khách hàng cần được cung cấp thêm các thông tin sau:
+ Các thông tin cụ thể về các dịch vụ dự phòng và kiểm soát ung thư vú, ung thư cổ tử cung sẵn có, bao gồm các thông tin về nơi cung cấp và chi phí của các dịch vụ này.
+ Thông tin về vắc-xin HPV, bao gồm: loại vắc-xin, hiệu quả, đối tượng, lứa tuổi và lịch trình tiêm.
+ Thông tin về sàng lọc, chẩn đoán và điều trị: đối tượng, lứa tuổi, lịch trình thực hiện.
+ Trả lời những tin đồn, thông tin sai lệch, giả định của khách hàng.
- Các thông điệp cho cán bộ y tế:
+ Lợi ích của chương trình dự phòng, sàng lọc và kiểm soát bệnh ung thư vú, ung thư cổ tử cung và sự tác động đến các dịch vụ y tế hiện có.
+ Sử dụng các dịch vụ dự phòng, sàng lọc ung thư vú, ung thư cổ tử cung cũng tạo cơ hội khuyến khích sử dụng các dịch vụ y tế khác của Đề án 818, bao gồm cả chăm sóc sức khoẻ vị thành niên, dịch vụ chăm sóc sức khoẻ sinh sản.
+ Những nhu cầu về đầu tư (con người và trang thiết bị), hệ thống báo cáo cũng như kiểm soát chất lượng hoạt động này.
+ Cung cấp các dịch vụ và kỹ thuật và tư vấn liên quan đến ung thư vú, ung thư cổ tử cung.
c) Hướng dẫn người dân thực hiện lối sống có lợi cho sức khỏe
- Thực hiện chế độ dinh dưỡng hợp lý, tăng cường ăn rau, trái cây, các thực phẩm giàu sinh tố A, C, ... ăn nhiều chất xơ, giảm một số chất béo.
- Tập thể dục thường xuyên, ít nhất 30 phút mỗi ngày.
- Không hút hoặc bỏ hút thuốc lá, thuốc lào; không lạm dụng rượu, bia.
- Tránh tiếp xúc trực tiếp với các chất tay rửa, thuốc trừ sâu và các hóa chất độc hại khác.
- Quan hệ tình dục lành mạnh, an toàn, không quan hệ tình dục quá sớm.
- Nên sinh con đầu lòng trước 35 tuổi.
- Nuôi con bằng sữa mẹ.
- Không tự ý sử dụng nội tiết sinh sản trong giai đoạn tiền mãn kinh và mãn kinh.
- Tiêm vắc-xin HPV theo khuyến cáo, phù hợp với độ tuổi.
- Thực hiện sàng lọc ung thư cổ tử cung đối với phụ nữ đã có quan hệ tình dục từ độ tuổi 21-65 theo lịch trình.
- Khám vú, khám phụ khoa định kỳ hàng năm hoặc khi có dấu hiệu bất thường.
- Kiểm tra sức khỏe định kỳ và theo dõi cân nặng thường xuyên để tránh béo phì.
1.2. Tiêm vắc-xin HPV để phòng ung thư cổ tử cung
- Tiêm vắc-xin HPV là biện pháp dự phòng cấp 1 nhằm phòng ngừa lây nhiễm các chủng HPV nguy cơ cao, từ đó phòng ngừa ung thư cổ tử cung và bệnh lý do nhiễm HPV gây ra. Hiện nay có nhiều loại vắc-xin HPV khác nhau (nhị giá, tứ giá, chín giá...) và tuỳ thuộc vào các chủng vi rút mà các vắc-xin có những hiệu quả bảo vệ với các bệnh khác nhau. Lịch trình tiêm vắc-xin HPV khác nhau tùy thuộc loại vắc-xin và độ tuổi của đối tượng.
- Tiêm vắc-xin HPV không thay thế cho biện pháp sàng lọc tổn thương cổ tử cung cũng như các cảnh báo về việc phơi nhiễm HPV và các bệnh lây truyền qua đường tình dục.
- Điều kiện tiêm vắc-xin HPV để dự phòng ung thư cổ tử cung:
+ Các cơ sở y tế tiêm vắc - xin HPV phải đảm bảo điều kiện về nhân lực, trang thiết bị, vật tư và các yêu cầu khác theo quy định hiện hành.
+ Các cơ sở y tế khi chưa đủ điều kiện, có thể phối hợp với cơ sở y tế đã có đủ các điều kiện tiêm chủng để cung cấp dịch vụ tiêm vắc xin HPV.
2. Sàng lọc phát hiện sớm ung thư vú, ung thư cổ tử cung
- Ung thư vú, ung thư cổ tử cung là 02 loại ung thư phổ biến nhất ở nữ giới hiện nay, trong đó ung thư cổ tử cung có tỉ lệ tử vong cao do bệnh thường được phát hiện ở giai đoạn muộn. Ung thư vú và ung thư cổ tử cung nếu dự phòng tốt, được phát hiện và điều trị sớm sẽ giảm được gánh nặng bệnh tật và tỉ lệ tử vong.
- Tùy theo điều kiện nhân lực, cơ sở vật chất, trang thiết bị mà các cơ sở y tế có thể thực hiện các biện pháp sàng lọc phù hợp.
- Thực hiện các dịch vụ sàng lọc phát hiện sớm ung thư vú, ung thư cổ tử cung theo các quy định đã được phê duyệt tại quyết định số 3338/QĐ-BYT ngày 09/9/2013 và Hướng dẫn dự phòng và kiểm soát ung thư cổ tử cung tại quyết định số 2402/QĐ-BYT ngày 10/6/2019 của Bộ Y tế và thực hiện những dịch vụ kỹ thuật tại Hướng dẫn này.
2.1. Trạm y tế xã và cộng tác viên dân số, y tế thôn bản
a) Thường xuyên cung cấp thông tin về yếu tố, điều kiện dẫn đến nguy cơ mắc, lợi ích của sàng lọc phát hiện sớm, điều trị sớm ung thư vú, ung thư cổ tử cung.
b) Hướng dẫn cách nhận biết và tự đánh giá nguy cơ mắc ung thư vú, ung thư cổ tử cung, tự khám vú, phát hiện các yếu tố bất thường và đi khám sàng lọc kịp thời.
c) Lập danh sách từng nhóm đối tượng, nhất là nhóm phụ nữ có nguy cơ cao; xây dựng kế hoạch và hướng dẫn khám sàng lọc ung thư vú, ung thư cổ tử cung định kỳ theo lịch.
d) Quản lý, chăm sóc và theo dõi những đối tượng đã được tuyến trên chẩn đoán, điều trị ung thư vú, ung thư cổ tử cung chuyển về.
2.2. Trung tâm y tế tuyến huyện và các cơ sở y tế đủ điều kiện
a) Trung tâm y tế tuyến huyện chịu trách nhiệm quản lý các hoạt động tuyên truyền, vận động, dự phòng, sàng lọc, chăm sóc và theo dõi khách hàng tại địa bàn của Dự án và Đề án 818 về ung thư vú, ung thư cổ tử cung.
b) Các cơ sở y tế đủ điều kiện tham gia Đề án.
- Tuân thủ các văn bản và quy định của Đề án 818 nói chung và Dự án nói riêng để triển khai các dịch vụ sàng lọc ung thư vú, ung thư cổ tử cung theo quy định.
- Khuyến khích các cơ sở y tế sử dụng trang thiết bị, công nghệ mới và phù hợp.
- Tạo điều kiện và hỗ trợ để các cơ sở y tế đủ điều kiện hợp tác, phối hợp với các cơ sở, đơn vị đủ năng lực và đã được cấp phép để thực hiện việc sàng lọc, chẩn đoán sớm ung thư vú, ung thư cổ tử cung tại các cơ sở y tế và tại cộng đồng.
- Phối hợp chặt chẽ với các cơ sở y tế tuyến trên để chẩn đoán xác định những trường hợp nghi ngờ, điều trị, theo dõi và chăm sóc người có nguy cơ cao, người mắc, đã điều trị ung thư vú, ung thư cổ tử cung tại địa bàn được phân công.
2.3. Chuyển tuyến chuyên môn
a) Tuyến xã:
- Nếu kết quả sàng lọc dương tính (+): chuyển lên tuyến huyện.
- Nếu kết quả sàng lọc dương tính (+) và nghi ngờ ung thư: chuyển lên tuyến huyện có điều kiện và khả năng chuyên môn, tuyến tỉnh hoặc Trung ương.
b) Tuyến huyện và các cơ sở y tế đủ điều kiện:
- Nếu kết quả sàng lọc dương tính (+): Thực hiện các phương pháp hỗ trợ khác để xác định, loại trừ.
- Nếu nghi ngờ hoặc phát hiện ung thư: chuyển lên tuyến tỉnh hoặc trung ương để chẩn đoán và điều trị sớm.
3. Quản lý thông tin người mắc ung thư vú, ung thư cổ tử cung
a) Ứng dụng công nghệ thông tin, xây dựng phần mềm để quản lý khách hàng sàng lọc, chẩn đoán, điều trị ung thư vú, ung thư cổ tử cung theo quy định.
b) Cập nhật danh sách người có nguy cơ cao, người bệnh mắc ung thư trên địa bàn. Điền đầy đủ các thông tin liên quan vào hồ sơ quản lý sức khỏe cá nhân để theo dõi, quản lý.
c) Hướng dẫn, tư vấn cho người bệnh và gia đình tuân thủ điều trị, thực hiện dinh dưỡng hợp lý, chăm sóc, phục hồi chức năng, định kỳ tái khám theo hướng dẫn của cơ sở y tế.
d) Theo dõi diễn biến tình trạng bệnh, xử trí ban đầu và giới thiệu người bệnh đến các cơ sở y tế để khám, chữa bệnh kịp thời.
đ) Tổng hợp, định kỳ báo cáo tình hình phát hiện, quản lý điều trị, số mắc, tử vong do ung thư vú, ung thư cổ tử cung, sử dụng theo mẫu tại Thông tư số 27/2014/TT-BYT ngày 18/4/2014 của Bộ Y tế quy định hệ thống biểu mẫu thống kê y tế áp dụng đối với cơ sở y tế tuyến tỉnh, huyện, xã và theo hướng dẫn liên quan khác của Bộ Y tế gửi về Ban quản lý Đề án 818 Trung ương theo quy định.
1. Tổng cục Dân số - KHHGĐ (Ban quản lý Đề án 818 trung ương)
a) Chủ trì, phối hợp với các đơn vị liên quan triển khai thực hiện Hướng dẫn này trong phạm vi toàn quốc.
b) Chủ trì, phối hợp với các đơn vị liên quan rà soát, cập nhật, bổ sung tài liệu hướng dẫn chuyên môn về dự phòng, sàng lọc ung thư vú, ung thư cổ tử cung cho tuyến y tế cơ sở.
c) Đầu mối phối hợp với các viện chuyên ngành, các bệnh viện tuyến trung ương, các trường đại học, viện nghiên cứu, các tổ chức quốc tế liên quan để tổ chức đào tạo, tập huấn nâng cao năng lực cho các địa phương về dự phòng, sàng lọc phát hiện sớm ung thư vú, ung thư cổ tử cung tại tuyến y tế cơ sở và tại cộng đồng.
d) Phối hợp với các đơn vị liên quan để tuyên truyền trên các phương tiện thông tin đại chúng và truyền thông vận động chính sách để tăng cường công tác dự phòng, sàng lọc phát hiện sớm ung thư vú, ung thư cổ tử cung tại tuyến y tế cơ sở và tại cộng đồng.
đ) Chỉ đạo triển khai mô hình điểm, chia sẻ kinh nghiệm về dự phòng, sàng lọc phát hiện sớm và quản lý ung thư vú, ung thư cổ tử cung tại tuyến y tế cơ sở.
e) Thử nghiệm xây dựng Trung tâm nghiên cứu ứng dụng, phát triển sản phẩm và công nghệ về sàng lọc, chẩn đoán ung thư vú, ung thư cổ tử cung thuộc Đề án 818.
f) Đầu mối kiểm tra, giám sát, báo cáo việc thực hiện các hoạt động dự phòng, sàng lọc phát hiện sớm và quản lý ung thư vú, ung thư cổ tử cung trong Đề án.
2. Các Vụ, Cục, đơn vị thuộc Bộ Y tế
a) Phối hợp, tham gia chỉ đạo, tổ chức thực hiện các hoạt động dự phòng, sàng lọc phát hiện sớm và quản lý ung thư vú, ung thư cổ tử cung trong phạm vi quyền hạn và nhiệm vụ được giao.
b) Chủ động phối hợp, điều tiết và lồng ghép các nguồn lực, các chương trình, dự án liên quan đến ung thư vú, ung thư cổ tử cung.
3. Sở Y tế tỉnh, thành phố trực thuộc trung ương
a) Tham mưu cho Ủy ban nhân dân tỉnh, thành phố:
- Đưa nhiệm vụ dự phòng, sàng lọc ung thư vú, ung thư cổ tử cung vào nhiệm vụ của Ban chỉ đạo chăm sóc sức khỏe nhân dân các cấp, Ban Điều hành Đề án 818 địa phương.
- Bố trí nguồn lực để triển khai các hoạt động dự phòng, sàng lọc phát hiện sớm ung thư vú, ung thư cổ tử cung trên địa bàn.
- Chỉ đạo các ban ngành, đoàn thể trong việc phối hợp để phòng chống yếu tố nguy cơ đối bệnh ung thư vú, ung thư cổ tử cung và nâng cao sức khỏe người dân.
b) Chỉ đạo, kiểm tra và đôn đốc các đơn vị trên địa bàn quản lý thực hiện các nội dung Hướng dẫn này.
c) Huy động, bố trí các nguồn lực tạo điều kiện cần thiết để triển khai dự phòng, sàng lọc ung thư vú, ung thư cổ tử cung đạt hiệu quả.
d) Chỉ đạo Chi cục Dân số - Kế hoạch hóa gia đình tỉnh làm đầu mối xây dựng kế hoạch và phối hợp với các đơn vị liên quan triển khai các hoạt động dự phòng, sàng lọc ung thư vú, ung thư cổ tử cung tại tuyến y tế cơ sở và cộng đồng trên địa bàn toàn tỉnh.
4. Chi cục Dân số - Kế hoạch hóa gia đình
a) Phối hợp với các đơn vị liên quan tổ chức truyền thông trên các phương tiện thông tin đại chúng, vận động chính sách để tăng cường công tác dự phòng, sàng lọc ung thư vú, ung thư cổ tử cung tại tuyến y tế cơ sở.
b) Chủ trì, phối hợp với các đơn vị liên quan tổ chức tập huấn về dự phòng, sàng lọc ung thư vú, ung thư cổ tử cung cho cán bộ y tế tuyến cơ sở trên địa bàn.
c) Phối hợp với Ban quản lý Đề án 818 trung ương, các công ty, đơn vị cung cấp giải pháp công nghệ sàng lọc, chẩn đoán sớm ung thư vú, ung thư cổ tử cung để đào tạo, chuyển giao công nghệ cho các cơ sở y tế đủ điều kiện tham gia triển khai dịch vụ kỹ thuật.
d) Chủ trì, tổ chức thực hiện việc phân phối các sản phẩm dự phòng, sàng lọc phát hiện sớm ung thư vú, ung thư cổ tử cung; tham gia các hoạt động cung cấp các dịch vụ kỹ thuật theo chức năng nhiệm vụ.
e) Đầu mối kiểm tra, giám sát và báo cáo theo quy định về hoạt động dự phòng, sàng lọc ung thư vú, ung thư cổ tử cung trên địa bàn toàn tỉnh.
5. Các bệnh viện đa khoa, chuyên khoa tuyến trung ương
a) Phối hợp với Tổng cục Dân số - Kế hoạch hóa gia đình (Ban quản lý Đề án 818 trung ương) và các đơn vị liên quan rà soát, cập nhật và bổ sung hướng dẫn về phát hiện sớm, chẩn đoán, điều trị và quản lý ung thư vú, ung thư cổ tử cung cho tuyến y tế cơ sở theo lĩnh vực được phân công.
b) Phối hợp với Tổng cục Dân số (Ban quản lý Đề án 818 trung ương) và các đơn vị liên quan tổ chức tập huấn về phát hiện sớm, chẩn đoán, điều trị và quản lý ung thư vú, ung thư cổ tử cung cho cán bộ y tế tuyến cơ sở theo lĩnh vực được phân công.
c) Các đơn vị thực hiện công tác chỉ đạo tuyến hỗ trợ chuyên môn theo phân cấp về phát hiện sớm, chẩn đoán, điều trị và quản lý ung thư vú, ung thư cổ tử cung theo chức năng, nhiệm vụ và địa bàn phân công phụ trách.
d) Bệnh viện Phụ sản trung ương, bệnh viện trường Đại học Y-Dược Huế, bệnh viện Từ Dũ thành phố Hồ Chí Minh, bệnh viện Phụ sản thành phố Cần Thơ và một số bệnh viện được lựa chọn (Ban quản lý Đề án 818 báo cáo Tổng cục trưởng Tổng cục DS-KHHGĐ quyết định trên cơ sở xem xét nhu cầu, năng lực và khả năng tham gia của bệnh viện được lựa chọn để bảo đảm được mục tiêu, nhiệm vụ của Đề án, Dự án.
- Làm đầu mối để quản lý, chỉ đạo chương trình dự phòng, sàng lọc ung thư vú, ung thư cổ tử cung tại địa bàn Dự án được phân công.
- Phối hợp triển khai hoạt động đào tạo và giám sát sau đào tạo.
- Tiếp nhận, xử lý và phản hồi thông tin kết quả sàng lọc, chẩn đoán của các cơ sở thực hiện sàng lọc ung thư vú, ung thư cổ tử cung gửi về.
- Tiếp nhận các trường hợp vượt quá chỉ định điều trị của tuyến tỉnh và cung cấp dịch vụ y tế chuyên sâu điều trị bệnh nhân ung thư vú, ung thư cổ tử cung, phản hồi thông tin theo quy định quản lý.
đ) Chuyển người bệnh về tuyến y tế cơ sở để tiếp tục quản lý và điều trị sau khi đã được chẩn đoán, điều trị và xác định tình trạng bệnh phù hợp với khả năng chuyên môn của tuyến y tế cơ sở.
6. Bệnh viện đa khoa, chuyên khoa tuyến tỉnh, thành phố
a) Chủ trì, phối hợp với các đơn vị liên quan tổ chức tập huấn dự phòng, sàng lọc ung thư vú, ung thư cổ tử cung cho cán bộ y tế tuyến cơ sở theo lĩnh vực chuyên môn được phân công.
b) Chuyển người bệnh về tuyến y tế cơ sở để tiếp tục quản lý và điều trị sau khi đã được chẩn đoán, điều trị và xác định tình trạng bệnh phù hợp với khả năng chuyên môn của tuyến y tế cơ sở.
c) Thực hiện công tác chỉ đạo tuyến về dự phòng, sàng lọc ung thư vú, ung thư cổ tử cung theo lĩnh vực chuyên môn được phân công.
7. Các cơ sở y tế tuyến huyện, xã (bao gồm cả các cơ sở y tế tư nhân) đủ điều kiện tham gia Đề án 818
a) Tổ chức các hoạt động giáo dục sức khỏe, truyền thông vận động, tư vấn về ung thư vú, ung thư cổ tử cung với nội dung và hình thức phù hợp.
b) Thực hiện phân phối sản phẩm, triển khai các kỹ thuật sàng lọc phát hiện sớm ung thư vú, ung thư cổ tử cung theo hướng dẫn chuyên môn của Bộ Y tế trong phạm vi chuyên môn kỹ thuật được phê duyệt tại cơ sở y tế và tại cộng đồng trong địa bàn được phântrong. Đảm bảo các điều kiện về nhân lực, trang thiết bị và được tập huấn, chuyển giao công nghệ hoặc có sự phối hợp của các đơn vị tham gia cung cấp sản phẩm, dịch vụ trong Đề án 818.
c) Quản lý thông tin người bệnh theo nhiệm vụ được giao.
Ung thư vú (UTV) là loại bệnh thường gặp nhất ở phụ nữ nhiều nước trên thế giới. Mỗi năm trên toàn thế giới có khoảng 1,2 triệu người mới mắc căn bệnh này.
Sàng lọc UTV để phát hiện những người có nguy cơ phát triển thành bệnh, hoặc đã có biểu hiện bệnh tiềm ẩn mà chưa có những biểu hiện lâm sàng dễ thấy. Nhờ các chương trình sàng lọc phát hiện sớm UTV mà tỷ lệ tử vong do UTV đã giảm đáng kể trong vòng 3-4 thập niên trở lại đây.
- Tuổi: Tuổi càng cao, nguy cơ mắc UTV càng tăng, số người bắt đầu bị bệnh lúc trên 50 tuổi chiếm tới 77% tổng số người bệnh UTV. Trong thực tế lâm sàng, tuổi của phụ nữ mắc UTV tại Việt Nam có xu hướng trẻ hóa. Do đó trong sàng lọc phát hiện sớm ở nước ta cũng cần quan tâm sàng lọc ngay từ các lứa tuổi trẻ.
- Yếu tố gia đình: những người có người thân trực hệ theo họ ngoại bị UTV thì sẽ có nguy cơ mắc UTV cao.
- Có tiến sử chiếu xạ vào vú.
- Gen: đột biến gen BRCA1, BRCA2 làm tăng nguy cơ mắc UTV.
- Tiền sử đã được chẩn đoán UTV thì vú đối bên cũng có nguy cơ bị ung thư cao hơn.
- Bệnh tăng sinh lành tính của tuyến vú với quá sản không điển hình.
- Các yếu tố nội tiết: Không sinh đẻ, không cho bú, có kinh sớm, mãn kinh muộn, sử dụng hormone thay thế... là các yếu tố làm tăng nguy cơ UTV.
- Béo phì, ít vận động cũng làm tăng nguy cơ mắc UTV.
- Các yếu tố khác: tiền sử bệnh lý tuyến vú, lạm dụng rượu... cũng làm tăng nguy cơ mắc UTV.
Tỷ số nguy cơ mắc UTV là khác nhau tùy theo từng yếu tố. Tuy nhiên yếu tố tuổi là yếu tố bất khả kháng nên mối quan tâm đến yếu tố này có tính chất bao trùm trong chương trình sàng lọc.
III. CÁC BIỆN PHÁP SÀNG LỌC UNG THƯ VÚ
Phương pháp tự khám vú được khuyến cáo thực hiện hàng tháng vào 1 ngày cố định (với phụ nữ còn kinh là sau khi sạch kinh 7-10 ngày) với phụ nữ từ 20 tuổi trở lên. Các bước tiến hành như sau:
1.1. Chuẩn bị
Cởi bỏ áo, nơi tiến hành tự khám vú có thể ở buồng ngủ là tốt nhất, hoặc có thể ở buồng tắm có đủ ánh sáng, có gương quan sát.
1.2. Quan sát
- Xuôi tay, quan sát xem các thay đổi ở vú nhu u cục, dầy lên, lõm da hoặc các thay đổi về màu sắc da.
- Đưa tay ra sau gáy, sau đó quan sát lại.
- Chống tay lên hông, làm cử động ngực lên xuống bằng động tác nâng hay hạ vai để quan sát chuyển động của vú.
- Nặn nhẹ đầu vú xem có dịch chảy ra không.
1.3. Sờ nắn
- Đưa tay phải ra sau gáy.
- Dùng tay trái sờ nắn vú phải, dùng 4 ngón tay áp sát vào day thành 1 mặt phẳng, ép đều đặn lên các vùng khác nhau của tuyến vú vào thành ngực để cảm nhận, phát hiện các u cục, các đám rắn của tuyến vú.
- Kiểm tra hố nách.
- Sau đó làm tương tự với bên trái.
- Làm tại qui trình trên ở tư thế nằm với 1 gối mỏng kê dưới vai.
Tại cơ sở y tế chuyên khoa, các cơ sở y tế đủ điều kiện và cộng đồng
- Hỏi kỹ về tiền sử, nhất là tiền sử về sinh sản - nội tiết, tiền sử gia đình.
- Cởi bỏ áo toàn bộ nửa trên cơ thể.
- Quan sát để phát hiện các bất thường và sự khác biệt giữa 2 vú: đối tượng khám ở tư thế ngồi, hai tay buông xuôi.
- So sánh về kích thước và hình dạng vú.
- Tìm xem có các khối lồi ở rìa vú hoặc co kéo da phía trên (do khối u vùng rìa vú gây ra).
- Tìm dấu hiệu co kéo da phía trên khối u (có thể do sự xâm nhập trực tiếp của khối u hoặc do xơ hóa). Các khối u ở sâu gây tổn thương các vách xơ (dây chằng Cooper) cũng có thể gây co kéo.
- Quan sát kỹ da và núm vú xem có phù ở da vú (màu da cam) hay không.
- Tìm dấu hiệu phù tại chỗ thường gặp chủ yếu ở nửa dưới, vùng quanh quầng vú và phát hiện dễ dàng hơn khi cánh tay giơ cao.
- Đỏ da là dấu hiệu khác của bệnh nên lưu ý khi quan sát vú, nó có thể là do viêm mô tế báo (cellulitis) hoặc áp-xe vú, đây cũng có thể là dấu hiệu ung thư vú thể viêm.
- Khám núm vú bao gồm quan sát sự đồng tâm, sự co kéo và các thay đổi về màu da. Nếu hiện tượng co kéo núm vú mới xuất hiện là dấu hiệu cần hết sức lưu ý trừ khi hiện tượng này xuất hiện ngay khi mới thôi cho con bú. Loét hoặc các eczema của núm vú có thể là các dấu hiện đầu tiên của bệnh Paget.
- Sau khi quan sát ở tư thế tay buông xuôi nên yêu cầu người bệnh giơ tay lên để có thể quan sát nửa dưới của vú. Sau đó để người bệnh chống tay vào hông, tư thế này giúp nổi rõ những vùng bị co kéo một cách kín đáo mà ở tư thế tay buông xuôi khó phát hiện ra.
- Khám người bệnh ở tư thế ngồi thẳng: Khám ở tư thế này giúp phát hiện các tổn thương mà khi khám ở vị trí nằm có thể không rõ (các tổn thương ở phần gần hố nách của vú). Khi khám vú, một tay đỡ nhẹ nhàng ở dưới, dùng bốn ngón tay của tay kia để khám. Nếu dùng hai ngón tay để bóp tuyến vú sẽ có cảm giác có khối u trong vú và đây là lỗi thường gặp của các thầy thuốc không có kinh nghiệm và của các phụ nữ có nỗi ám ảnh về bệnh khi tự khám vú.
- Sau khi khám ở tư thế thẳng đứng, người bệnh sẽ được khám ở tư thế nằm, tay bên khám nâng quá đầu. Ở các người bệnh có vú rất lớn có thể phải kê một cái gối nhỏ hoặc một cái khăn gấp bên dưới vai của vú cần khám để nâng tuyến vú lên. Khám vú có thể theo hình đồng tâm hoặc tỏa theo hình nan hoa, phải đảm bảo khám toàn bộ vú. Tay di chuyển lên trên đến xương đòn, xuống dưới đến khe liên sườn thấp, vào giữa đến sát xương ức và sang bên đến đường nách giữa. Khi khám vú một tay cố định, tay kia dùng để khám, áp lực bàn tay rất thay đổi, không nên quá mạnh gây khó chịu cho người bệnh.
- Bước tiếp theo là khám hạch vùng. Khám hạch nách và hạch thượng đòn tốt nhất khi người bệnh ở tư thế thẳng. Hạch bên phải được khám bằng tay trái của người thầy thuốc, tay phải của người bệnh gấp và được kê lên, điều này giúp cơ ngực được thả lỏng và tay thầy thuốc có thể dễ dàng đi vào nách. Nách bên trái được khám tương tự. Khi sờ thấy hạch nách nên ghi nhận các đặc điểm về kích thước, số lượng hạch, hạch cứng hay mềm, đau hay không đau, hạch đơn độc hay có nhiều cái, dính nhau hay không, hạch có dính vào tổ chức ở hố nách? Hạch di động hay cố định? Dựa trên các thông tin này thầy thuốc có thể đánh giá các hạch này có nghi ngờ bị tổn thương về mặt lâm sàng hay không. Nhiều phụ nữ có thể sờ thấy hạch nách khi bị xước mang rô (hangnail), các vết trầy da nhỏ hoặc viêm nang lông vùng nách. Nếu các hạch nhỏ (< hoặc = 1cm), mềm, di động (đặc biệt khi có ở cả hai bên) thì hiếm khi có khả năng ác tính. Trái lại, hạch thượng đòn to có thể sờ thấy được là điều không bình thường và nên có các đánh giá sâu hơn.
Là kỹ thuật hiện hình tuyến vú bằng chụp X quang nhằm chẩn đoán các tổn thương tại tuyến vú hay sàng lọc phát hiện sớm ung thư vú ở cả nữ giới và nam giới.
3.1 Chỉ định
Thực hiện trong các trường hợp sau:
- Chụp X quang sàng lọc phát hiện sớm ung thư vú định kỳ 1 - 2 năm một lần đối với phụ nữ từ 40 tuổi trở lên và có nguy cơ cao nhu: đã từng điều trị ung thư vú một bên, tiền sử gia đình có người mắc ung thư vú, có gen gây ung thư vú (BRCA 1, BRCA 2), béo phì, không có gia đình, không sinh con, mắc các bệnh mạn tính ở vú...
- Chụp kiểm tra định kỳ theo dõi tổn thương
- Những phụ nữ có dấu hiệu bất thường tại vú như sờ thấy u, tiết dịch bất thường đầu núm vú, tụt núm vú, đau vú, hạch nách bất thường, các ung thư tại các cơ quan khác nghi di căn từ vú đến...
- Chụp X quang định vị kim dây dẫn hướng sinh thiết mở chẩn đoán mô bệnh học, chụp kết hợp với chụp ống tuyến sữa cản quang...
3.2. Chống chỉ định
- Những phụ nữ mang thai trong 3 tháng đầu.
- Những trường hợp đang có dấu hiệu viêm tay, áp xe tuyến vú, vỡ loét.
- Tuần đầu sau phẫu thuật tại vú, sau sinh thiết, sau chọc hút chẩn đoán tế bào học tại vú.
- Chú ý các trường hợp có đặt vật độn thẩm mỹ tại vú.
3.3. Chuẩn bị
Khách hàng
- Đối với phụ nữ còn kinh cần được giải thích và hướng dẫn về thời gian chụp X quang tuyến vú, tốt nhất là nửa đầu của chu kỳ kinh nguyệt. Đối với phụ nữ đã mãn kinh không cần chuẩn bị gì.
- Đối tượng cởi trần khi chụp. Với phụ nữ còn kinh nguyệt, tốt nhất là chụp vú sau khi sạch kinh 1 tuần.
Người thực hiện
- Kỹ thuật viên chuyên ngành chẩn đoán hình ảnh thực hiện kỹ thuật chụp X quang vú căn cứ vào chỉ định của bác sỹ lâm sàng.
- Hai bác sỹ chuyên khoa chẩn đoán hình ảnh thực hiện đọc phim độc lập cho cùng một người bệnh, sau đó đối chiếu để thống nhất kết quả nhằm đảm bảo độ chính xác cao nhất.
- Luôn có người thứ 3 là kỹ thuật viên hoặc điều dưỡng nữ phối hợp thăm khám cho người bệnh.
3.4. Phương tiện
- Máy X. quang vú quy chuẩn thông thường hoặc số hóa theo công nghệ CR (computed-Radiography) hoặc DR (Digital-Radiography).
- Cát xét, bìa tăng quang, tấm hiện hình (IP) chuyên dụng tùy thuộc vào từng cấu hình của máy chụp X quang.
- Máy tính, máy đọc, máy rửa phim...
- Các phụ kiện kèm theo: bộ ép khu trú phóng đại, khung định vị chữ - số...
3.5. Các bước tiến hành
- Chọn thông số thích hợp hoặc để chế độ tự động (KV dao động từ 25 - 45 KV và thời gian phát tia từ 0,5-5 giây).
- Chọn trường khảo sát (FOV) với tia trung tâm ở 1/3 trước giữa tuyến vú và bàn ép tùy theo kích thước vú. Chỉnh giá đỡ cát xét cho phù hợp với tuyến vú từng trường hợp.
- Người bệnh được đề nghị cởi trần, được khoác áo choàng do nhân viên y tế chuẩn bị, đứng áp ngực và bên vú cần chụp vào máy, bộc lộ tối đa và ép tuyến vú cần thăm khám đúng kỹ thuật.
- Kỹ thuật viên dùng tay tiến hành đặt tuyến vú của người bệnh lên giá đỡ cát xét và ép tuyến vú vừa đủ, tránh làm đau nhưng vẫn giúp tăng độ phân giải, giảm liều chiếu tia X.
- Phim chụp phải hiện hình tối đa mô tuyến vú, núm vú bao gồm cả cơ ngực lớn và đảm bảo không chồng lấn các tổ chức tuyến vú. Có đầy đủ các dữ liệu cần thiết của người bệnh như: Họ, tên, tuổi, bên chụp, tư thế chụp MLO, CC ...
- Hai tư thế cơ bản thường được chụp là: chếch - trong - ngoài (MLO) và thẳng hay trên - dưới (CC).
- Luôn chụp tuyến vú cả 2 bên để kiểm soát toàn diện và so sánh cùng tư thế.
- Ngoài ra có thể cần phải chụp một số tư thế bổ sung theo yêu cầu của bác sỹ chẩn đoán hình ảnh như chụp khu trú, chụp phóng đại, chụp nghiêng (ML) hay các tư thế đặc biệt khác nhằm chẩn đoán chính xác hơn các tổn thương nhỏ hoặc tổn thương vôi hóa nghi ngờ.
3.6. Báo cáo kết quả chụp vú
Kết quả chụp vú được đánh giá và phân loại theo hệ thống BIRADS (Breast Imaging Reporting and Data System) như sau:
- Phim âm tính, không có tổn thương bất thường.
- Tổn thương lành tính.
- Tổn thương có thể lành tính cần theo dõi với khoảng thời gian ngắn.
- Bất thường ở mức trung gian - nên xem xét việc sinh thiết tổn thương.
- Khả năng ung thư cao - cần sinh thiết xác định giải phẫu bệnh lý.
Mức độ 0 áp dụng khi các đánh giá chưa được hoàn tất.
3.7. Theo dõi
Không có biến chứng cần theo dõi.
3.8. Xử lý tai biến
Không có tai biến sau chụp X quang tuyến vú.
Là phương pháp thăm khám làm hiện hình cấu trúc tuyến vú bằng siêu âm, nhằm khảo sát tuyến vú bình thường cũng như phát hiện các dấu hiệu bất thường tại tuyến vú.
4.1. Chỉ định
- Siêu âm tuyến vú được chỉ định trong các trường hợp sau:
+ Đánh giá các tổn thương u vú sờ thấy trên lâm sàng hoặc thấy được trên phim chụp X quang.
+ Đánh giá hình thái, cấu trúc để chẩn đoán phân biệt u nang với u đặc.
+ Đánh giá các hình ảnh tổn thương không đặc hiệu thấy được trên phim chụp X quang vú.
+ Người bệnh có tuyến vú đậm đặc, phụ nữ chưa có gia đình, chưa có con, nuôi con không cho bú..., các trường hợp không có chỉ định chụp X quang vú như viêm vú đau, vỡ loét tại vú....
+ Các trường hợp có đặt vật độn thẩm mỹ tại vú, hạn chế chẩn đoán trên phim chụp X quang.
+ Những trường hợp có dấu hiệu viêm, áp xe.
+ Chảy dịch đầu vú (cần kết hợp với chụp X quang vú và chụp ống tuyến sữa cản quang).
+ Hướng dẫn can thiệp chẩn đoán (chọc hút tế bào kim nhỏ, sinh thiết kim lớn...).
4.2 Chống chỉ định
Không có chống chỉ định.
4.3 Chuẩn bị
Khách hàng:
Người bệnh nên được giải thích và hướng dẫn về thời gian siêu âm tuyến vú tốt nhất là nửa đầu của chu kỳ kinh nguyệt đối với các phụ nữ còn kinh.
- Đối với phụ nữ đã mãn kinh thì không cần chuẩn bị gì.
- Luôn có người thứ 3 là kỹ thuật viên hoặc điều dưỡng nữ phối hợp thăm khám cho người bệnh.
Người thực hiện:
Bác sĩ và kỹ thuật viên chuyên khoa chẩn đoán hình ảnh hoặc đã qua lớp đào tạo và có giấy chứng nhận.
4.4 Phương tiện
- Máy siêu âm 2 chiều (2D) có đầu dò phẳng biến thiên với tần số cao trên 7MHz, siêu âm Doppler màu, siêu âm ba chiều (3D) thời gian thực, siêu âm hòa âm (Harmonic), siêu âm đàn hồi (Elastography).
- Gel siêu âm.
4.5. Các bước tiến hành
Kỹ thuật siêu âm được thực hiện toàn diện tuyến vú, có so sánh 2 bên, khảo sát khu trú vùng tổn thương và mô xung quanh, cần thiết kết hợp với việc tham khảo phim chụp X quang tuyến vú. Nên đặt phòng máy siêu âm cạnh phòng chụp X quang vú.
- Người bệnh cần yêu cầu ở tư thế nằm sao cho việc thăm khám siêu âm được thuận lợi. Nằm ngửa hoàn toàn khi khảo sát phần trong tuyến, sau quầng vú, nằm chếch với vật đệm sau vùng vai lưng khi khảo sát phần ngoài tuyến vú.
- Tư thế tay của người bệnh bên thăm khám được đưa lên cao (tay tạo 45° giữa cánh tay - cẳng tay) hoặc gấp khu u tay đặt dưới gáy.
- Áp dụng kỹ thuật đặt đầu dò siêu âm trên bề mặt tuyến vú để thăm khám theo các mặt phẳng cắt ngang, dọc kiểu hình tia sáng mặt trời từ trung tâm ra ngoại vi hoặc theo hình xoáy chôn ốc từ vùng núm vú, quầng vú ra bên ngoài rìa tuyến vú.
- Lựa chọn tiêu điểm hội tụ sóng siêu âm (Focus) của đầu dò và điều chỉnh cường độ sóng siêu âm sao cho thích hợp để đạt được hình ảnh rõ nét nhất.
- Thăm khám vùng có nghi ngờ là tổn thương cần phải xoay đầu dò 90 độ để xác định trên cả 2 bình diện.
- Đánh giá tổn thương, ghi lại hình ảnh, đánh dấu bên vú, vị trí, khoảng cách so với núm vú (điểm theo giờ đồng hồ), đo kích thước u, số lượng u hoặc tổn thương...
- Kỹ thuật ép - nhả đầu dò lên tổn thương gây biến đổi hình thái có thể phân biệt u nang tuyến hoặc u xơ tuyến đặc âm.
- Những trường hợp tổn thương nông ngay dưới da nên sử dụng miếng đệm gel, hoặc túi nước đặt giữa da và đầu dò (tay bác sĩ thả nhẹ đầu dò để tránh biến dạng tổn thương).
- Nên siêu âm vùng hố nách cùng bên trong khi thăm khám siêu âm tuyến vú để chẩn đoán hệ thống hạch nách.
4.6. Theo dõi
Không cần theo dõi ở người bệnh sau siêu âm chẩn đoán không can thiệp.
4.7. Xử lý tai biến
Siêu âm tuyến vú không có hại và không có tai biến gì.
5. CHỌC SINH THIẾT TẾ BÀO TUYẾN VÚ
Xét nghiệm tế bào học tuyến vú là phương pháp thường dùng nhất để sàng lọc và chẩn đoán ung thư tuyến vú.
5.1. Điều kiện:
5.1.1 Người thực hiện:
- Người thực hiện: chọc sinh thiết tế bào tuyến vú do các bác sỹ chuyên khoa đã được huấn luyện về kỹ thuật lấy bệnh phẩm xét nghiệm tế bào học
- Đọc trả lời kết quả bệnh phẩm: bác sĩ giải phẫu bệnh / tế bào học.
5.1.2 Điều kiện chọc sinh thiết:
Những phụ nữ phát hiện có dấu hiệu bất thường ở vú, đặc biệt có khối u do tự khám, khám lâm sàng hay phát hiện khi siêu âm, chụp x-quang tuyến vú.
5.2. Các bước thực hiện
Bước 1. Chọc sinh thiết làm phiến đồ
* Phương pháp tế bào học
- Chọc hút tế bào bằng kim nhỏ hoặc sử dụng kim có lõi rỗng để lấy ra một mẫu mô tế bào tuyến vú hoặc sử dụng các phương pháp sinh thiết phù hợp qua chỉ định, qua siêu âm hoặc chụp cộng hưởng từ tùy thuộc vào trình độ bác sĩ và các điều kiện về trang thiết bị.
- Cố định bệnh phẩm trong dung dịch bảo quản để chuyển đến cơ sở xét nghiệm.
Bước 2. Nhuộm
- Phiến đồ cổ điển sau khi cố định được nhuộm theo phương pháp Papanicolaou.
- Phiến đồ nhúng dịch được xử lý bằng máy và nhuộm tự động theo phương pháp Papanicolaou.
Bước 3. Đánh giá kết quả: đọc kết quả và phân loại phiến đồ theo Danh pháp Bethesda 2014.
6. XÉT NGHIỆM CÁC MARKER UNG THƯ VÚ (CEA, CA15.3)
6.1. Giới thiệu
Là xét nghiệm tìm kiếm các marker ung thư (cancer marker) trong máu, nước tiểu hoặc các mô cơ thể để phát hiện/chẩn đoán ung thư được thực hiện dựa trên cơ sở các marker này là các chất (protein, chất tiết...) được tạo ra bởi các tế bào ung thư hoặc bởi các tế bào bình thường khi đáp ứng với sự có mặt của tế bào ung thư trong cơ thể.
- CA15.3 (Kháng nguyên ung thư 153) có nguồn gốc từ glycoprotein Mucin-1 (MUC-1). Xét nghiệm CA15.3 sử dụng hai kháng thể đơn dòng (MAb), 115D8 và DF3, trong một xét nghiệm bắt cặp để xác định hai vị trí kháng nguyên liên quan đến các tế bào ung thư vú. Mab 115D8 kháng trực tiếp màng giọt chất béo của sữa ở người trong khi MAb DF3 kháng trực tiếp phần màng từ ung thư vú di căn ở người. Kháng nguyên này thường gặp trong việc bài tiết trong ống của tế bào tuyến và không lưu thông trong máu. Nếu các tế bào biến đổi hóa ác tính và các màng cơ bản bị thấm, kháng nguyên này được phát hiện trong huyết thanh qua xét nghiệm CA 15.3. Sự biểu hiện quá mức của CA 15.3 đóng một vai trò quan trọng trong quá trình chuyển đổi biểu mô thành trung mô; một hiện tượng quan trọng và phức tạp để xác định sự tiến triển ung thư.
- Kháng nguyên ung thư phôi (CEA) là một phân tử được glycosyl hóa cao có trọng lượng phân tử khoảng 180 kDa. CEA, giống như AFP, thuộc về nhóm kháng nguyên ung thư bào thai được tạo ra trong thời kỳ phôi và bào thai. CEA được thừa nhận đóng vai trò trong một số quá trình sinh học bao gồm sự kết dính, miễn dịch và sự chết theo chương trình của tế bào. Sự hình thành của CEA bị ngừng lại sau khi sinh, và biểu hiện ở mức thấp trong mô người lớn bình thường. Vì vậy nồng độ CEA rất thấp trong máu của người lớn khỏe mạnh. Họ gen CEA bao gồm khoảng 17 gen hoạt động thuộc hai phân nhóm. Phân nhóm đầu tiên bao gồm CEA và kháng nguyên phản ứng chéo không đặc hiệu (NCA); phân nhóm thứ hai bao gồm những glycoprotein đặc hiệu khi mang thai (PSG). Nồng độ CEA cao thường được tìm thấy trong các trường hợp ung thư tuyến đại trực tràng, một số loại ung thư tuyến thuộc tuyến vú và tuyến của cổ tử cung.
6.2. Cách tiến hành
6.2.1 Lấy mẫu máu tĩnh mạch
- Chọn nơi lấy máu, tốt nhất là ở khuỷu tay:
+ Xác định vị trí tĩnh mạch.
+ Quấn ga-rô quanh cánh tay: buộc ga-rô khoảng 4 -5 đốt ngón tay phía trên khu vực lấy máu.
+ Khử trùng nơi lấy mẫu: Sử dụng cồn 70%, chờ cồn khô trong 30 giây và không chạm vào vùng đã khử trùng.
- Xác định tĩnh mạch nơi lấy máu và đưa kim nhanh vào lòng tĩnh mạch
- Khi máu bắt đầu chảy, lấy đủ mẫu máu (2-2,5ml), tháo dây ga-rô trước khi rút mũi tiêm và rút mũi tiêm nhẹ nhàng; để nhẹ lên nơi lấy mẫu một miếng gạc sạch hoặc bông sạch.
- Chuyển mẫu máu vào ống không có chất chống đông (nắp đỏ).
6.2.2 Tách huyết tương
- Đóng chặt nắp tuýp chứa máu; Ly tâm ở tốc độ thấp 5.000 vòng/phút x 5 phút.
- Dùng pi-pet vô trùng nhẹ nhàng hút huyết tương ở phần trên của tuýp, chia đều vào các tuýp bảo quản nhỏ (1,5ml).
- Đậy và quấn nắp tuýp xét nghiệm bằng giấy parafin hoặc băng keo trong.
- Vận chuyển và bảo quản ở điều kiện 4-8°C.
6.3. Phân tích và đọc kết quả:
- CEA, CA 125: công nghệ điện hóa phát quang trên máy xét nghiệm tự động của Roche.
7.1 Giới thiệu
BRCA1 và BRCA2 là các gen ức chế khối u, giúp bảo vệ cơ thể chúng ta khỏi sự tăng trưởng không kiểm soát của các tế bào, dẫn đến việc xuất hiện các khối u gây ung thư. Hầu hết mọi người khi sinh ra đều có BRCA1 và BRCA2.
Ung thư vú và buồng trứng di truyền (HBOC) là bệnh ung thư vú và buồng trứng có liên quan đến sự di truyền các gen nhạy cảm. Hội chứng HBOC có nguyên do chủ yếu từ các đột biến ở các gen BRCA1 và BRCA2.
Tỷ lệ phụ nữ bị mắc ung thư vú trung bình là khoảng 12%. Đặc biệt, đối với những người phụ nữ ở độ tuổi 70 có đột biến gen BRCA sẽ có nguy cơ mắc ung thư vú lên đến 87%. Việc phát hiện đột biến gen BRCA1/2 là có sở cho sàng lọc ung thư vú từ tuổi 30 nhằm có chiến lược phát hiện sớm và điều trị hiệu quả. Hơn nữa, kết quả sẽ giúp có chiến lược sàng lọc cho người thân trong gia đình và một số ung thư khác như buồng trứng, ung thư tinh hoàn, ung thư tụy.
7.2 Cách tiến hành
Tế bào niêm mạc miệng là lớp tế bào mỏng bao phủ toàn bộ bề mặt khoang miệng, lớp màng này rất mỏng nên không thể nhìn thấy rõ bằng mắt thường. Tế bào của lớp niêm mạc miệng này rất dễ bong tróc khi bị chà xát. Do đó, mẫu tế bào niêm mạc miệng rất dễ thu bằng que tăm bông trong thời gian chưa tới một phút. Đặc biệt, loại mẫu này sau khi hong khô tự nhiên có thể bảo quản trong điều kiện thường ở nhiệt độ phòng trong thời gian đến 30 ngày mà chất lượng mẫu không bị ảnh hưởng. Ngoài ra, việc thu mẫu không gây đau nên có thể thu mẫu cho cả em bé sơ sinh mà vẫn rất an toàn.
Về mặt kỹ thuật, mẫu tế bào niêm mạc miệng là một trong số mẫu được chuẩn hóa quốc tế, việc tách chiết ADN dễ dàng. Đây chính là lý do vì sao mẫu tế bào niêm mạc miệng trở thành mẫu tiêu chuẩn trong xét nghiệm ADN trên thế giới.
7.2.1. Lấy mẫu
- Dụng cụ cần thiết: 1-2 que tăm bông vô trùng, ống bảo quản
- Tiến hành thu mẫu:
Bước 1. Quệt đầu bông của tăm bông và xoay nhẹ 30 lần hoặc 30 giây vào mặt trong má, di chuyển tăm bông trên toàn bộ bề mặt bên trong má; lặp lại với má còn lại.
Bước 2. Cho que tăm bông thu được vào ống đến vị trị đánh dấu trên que tăm bông, bẻ nhẹ và bỏ phần nhựa thừa, đóng nắm ống.
Bước 3. Ghi rõ tên mẫu (có thể dùng ký hiệu), ngày sinh, ngày thu mẫu.
Bước 4. Chuyển ống vào túi zip, chuyển vào phong bì.
Bước 5. Chuyển phát nhanh mẫu về phòng thí nghiệm ở nhiệt độ thường trong 5 ngày.
7.2.2. Phân tích và đọc kết quả:
Mẫu được tách chiết ADN, giải trình tự toàn bộ hai gen BRCA1/2 bằng hệ thống giải trình tự thế hệ hai và phân tích xác định đột biến.
Việc xử trí các tổn thương sớm dựa trên khuyến cáo theo BIRADS và đánh giá của các bác sỹ lâm sàng, tùy theo mức độ mà có thể lựa chọn các biện pháp dưới đây:
- Với các tổn thương có điểm BIRADS thấp có thể theo dõi thì cần lên lịch theo dõi cụ thể và ghi chép cẩn thận quá trình tiến triển của tổn thương.
- Với các tổn thương nghi ngờ định vị tổn thương bằng siêu âm, Xquang vú sau đó sinh thiết tổn thương làm xét nghiệm mô bệnh học.
- Với các tổn thương ung thư: xử trí theo các phác đồ điều trị ung thư hiện hành.
HƯỚNG DẪN DỰ PHÒNG, SÀNG LỌC PHÁT HIỆN SỚM UNG THƯ CỔ TỬ CUNG TẠI CÁC CƠ SỞ Y TẾ ĐỦ ĐIỀU KIỆN VÀ TẠI CỘNG ĐỒNG THUỘC ĐỀ ÁN 818
Ung thư cổ tử cung hiện đang là một trong những ung thư phổ biến hiện nay ở nữ giới. Tại Việt Nam ung thư cổ tử cung chỉ sau ung thư vú và có tỉ lệ tử vong cao do bệnh thường phát hiện ở giai đoạn muộn. Tuy nhiên, nếu phát hiện và điều trị sớm thì sẽ giảm được gánh nặng bệnh tật và tỉ lệ tử vong. Do đó, nhu cầu sàng lọc bệnh trên diện rộng và có hệ thống là cần thiết.
Nguyên nhân hàng đầu gây ung thư cổ tử cung là virus sinh u nhú ở người HPV (Human papilloma virus). Khi nhiễm HPV, nguy cơ ung thư tăng 15 lần, nhưng nguy cơ này tăng lên đến 38,5 lần khi nhiễm ở độ tuổi dưới 25. Ngoài ra, quan hệ tình dục sớm, có nhiều bạn tình hoặc chồng/bạn trai có nhiều bạn tình, sinh con nhiều là những yếu tố nguy cơ cao của ung thư cổ tử cung. Ngoài ra, các yếu tố khác như vệ sinh sinh dục, hút thuốc lá, sử dụng thuốc tránh thai và chế độ ăn cũng có vai trò nhất định trong bệnh sinh ung thư cổ tử cung.
Sàng lọc bằng tế bào cổ tử cung và/hoặc VIA/VILI hoặc xét nghiệm HPV đơn độc hoặc đồng thời với tế bào học được chỉ định cho những phụ nữ trong độ tuổi từ 21-65, đã quan hệ tình dục, ưu tiên cho nhóm phụ nữ nguy cơ trong độ tuổi từ 30-50
Độ tuổi Từ 21- 65: sàng lọc theo phác đồ, nếu sau 3 lần xét nghiệm sàng lọc liên tiếp có kết quả âm tính thì có thể giãn thời gian sàng lọc mỗi chu kỳ thêm 1-2 năm.
Trên 65 tuổi: có thể ngừng sàng lọc nếu có:
+ Ít nhất 3 lần xét nghiệm sàng lọc có kết quả âm tính, hoặc
+ Ít nhất 2 lần sàng lọc đồng thời bằng tế bào học và HPV có kết quả âm tính.
+ Không có kết quả xét nghiệm bất thường trong vòng 10 năm trước đó.
+ Đã cắt tử cung toàn phần vì bệnh lý lành tính.
Phương pháp VIA/VILI chỉ được áp dụng cho các phụ nữ quan sát được vùng chuyển tiếp cổ tử cung.
III. CÁC BIỆN PHÁP SÀNG LỌC UNG THƯ CỔ TỬ CUNG
1.1. Đại cương
Phương pháp quan sát cổ tử cung với acid acetic (Visual Inspection with Acetic acid - VIA) đã được nghiên cứu và đề xuất như là phương pháp bổ sung/thay thế cho xét nghiệm tế bào học ở những cơ sở y tế không làm được xét nghiệm này.
Dung dịch acid acetic 3-5% gây đông vón protein tế bào và làm xuất hiện hình ảnh trắng với acid acetic ở vùng biểu mô bất thường.
Đây là phương pháp dễ thực hiện, phù hợp trong sàng lọc và phòng chống ung thư cổ tử cung tại tất cả các tuyến y tế, đặc biệt đối với tuyến y tế cơ sở
1.2. Người thực hiện
Bác sĩ, nữ hộ sinh, y sĩ sản nhi, điều dưỡng đã được huấn luyện về VIA và được hỗ trợ sau huấn luyện thông qua giám sát.
1.3. Chỉ định
Phụ nữ trong độ tuổi 21 - 65, đã có quan hệ tình dục, có thể quan sát được toàn bộ vùng chuyển tiếp. Ưu tiên cho phụ nữ trong độ tuổi 30-50. Các đối tượng không đảm bảo các điều kiện trên cần được giới thiệu đến cơ sở có thể xét nghiệm tế bào cổ tử cung.
1.4. Cách tiến hành
Bước 1. Giải thích về các bước tiến hành và ý nghĩa của xét nghiệm
Bước 2. Đặt mỏ vịt.
Bước 3. Điều chỉnh nguồn sáng để đảm bảo quan sát tối ưu cổ tử cung.
Bước 4. Sử dụng miếng bông để chùi sạch các khí hư, máu hoặc chất chầy trên cổ tử cung.
Bước 5. Quan sát cổ tử cung, xác định ranh giới vảy - trụ, vùng chuyển tiếp và các vùng lân cận.
Bước 6. Dùng miếng bông tẩm dung dịch acid acetic 3-5%, áp lên lên bề mặt cổ tử cung và chờ đủ 1 phút (dùng đồng hồ có kim giây); quan sát mọi thay đổi xuất hiện trên cổ tử cung, đặc biệt chú ý đến các bất thường nằm cạnh vùng chuyển tiếp.
Bước 7. Quan sát kỹ vùng chuyển tiếp, cần ghi nhận đặc điểm dễ chảy máu. Tìm kiếm các mảng có màu trắng gờ lên hoặc dày rõ.
Bước 8. Dùng miếng bông thấm sạch dung dịch acid còn sót lại khỏi bề mặt cổ tử cung và âm đạo.
Bước 9. Nhẹ nhàng lấy mỏ vịt ra.
Bước 10. Trao đổi với khách hàng về kết quả và hướng xử trí tiếp theo. Ghi chép các quan sát và kết quả của xét nghiệm. Vẽ sơ đồ các hình ảnh bất thường phát hiện được.
1.5. Phân loại, biểu hiện và xử trí:
|
Phân loại |
Biểu hiện |
Xử trí |
|
VIA (-) |
Biểu mô trơn láng, màu hồng, đồng dạng và không có vùng trắng; Có thể gặp các tổn thương như: lộ tuyến đơn thuần, polyp, viêm cổ tử cung, nang Naboth. |
Hẹn khám lại để làm VIA sau 2 năm. |
|
VIA (+) |
Các mảng màu trắng dày, nổi hẳn lên hoặc biểu mô trắng với acid acetic, nằm gần ranh giới biểu mô lát - trụ. |
Cơ sở y tế hoặc tuyến xã: Chuyển tuyến huyện hoặc cao hơn. Tuyến huyện trở lên: khẳng định thương tổn bằng xét nghiệm VIA hoặc tế bào cổ tử cung-soi cổ tử cung - sinh thiết, điều trị bằng áp lạnh, LEEP hoặc khoét chóp. |
|
Nghi ngờ ung thư CTC |
Thương tổn dạng sùi hoặc loét, biểu mô trắng rất dày, chảy máu khi tiếp xúc. |
Chuyển tuyến có khả năng chẩn đoán xác định và điều trị ung thư. |
1.6. Ý nghĩa của nghiệm pháp VIA
Có thể phân biệt được lộ tuyến với các tổn thương sừng hóa hay bị hủy hoại là những tổn thương nghi ngờ cần theo dõi (các mảng trắng hoặc thẫm màu); chuyển làm nghiệm pháp Lugol khi thấy các mảng trắng hoặc niêm mạc sẫm màu.
2.1. Đại cương
Phương pháp VILI (Visual Inspection with Lugol’s Iodine) còn được gọi là Nghiệm pháp LUGON là phương pháp chấm cổ tử cung bằng dung dịch Lugoi 5% và quan sát bằng mắt thường. Phương pháp dựa trên nguyên lý bắt màu của glycogen có trong biểu mô vảy nguyên thuỷ và biểu mô dị sản vảy trưởng thành của cổ tử cung khi tiếp xúc với dung dịch Lugol chứa iod. Các biểu mô dị sản vảy mới hình thành, mô viêm, mô tiền ung thư và ung thư cổ tử cung không chứa hoặc chỉ chứa rất ít glycogen, do đó không bắt màu dung dịch Lugol hoặc bắt màu không đáng kể, chỉ có màu vàng nhạt của dung dịch Lugol nằm trên biểu mô. Có thể thực hiện VILI riêng hoặc phối hợp ngay sau khi đã làm xét nghiệm VIA.
Theo khuyến cáo của các tổ chức quốc tế, VILI có độ đặc hiệu cao nhưng độ nhạy thấp trong phát hiện tổn thương, vì vậy nên hạn chế sử dụng khi chưa được huấn luyện đầy đủ.
2.2. Người thực hiện
Bác sĩ, y sĩ sản nhi, nữ hộ sinh đã được huấn luyện về VILI và được hỗ trợ sau huấn luyện thông qua giám sát lồng ghép.
2.3. Chỉ định
- Phụ nữ trong độ tuổi 21 - 65, đã có quan hệ tình dục
- Có thể quan sát được toàn bộ vùng chuyển tiếp.
- Ưu tiên cho phụ nữ trong độ tuổi 30-50. Các đối tượng không đảm bảo các điều kiện trên cần được giới thiệu đến cơ sở có thể xét nghiệm tế bào học cổ tử cung.
2.4. Cách tiến hành
Bước 1. Giải thích về các bước tiến hành và ý nghĩa của các kết quả.
Bước 2. Đặt mỏ vịt.
Bước 3. Điều chỉnh nguồn sáng để đảm bảo quan sát tối ưu cổ tử cung.
Bước 4. Sử dụng miếng bông để chùi sạch khí hư, máu hoặc chất chầy trên cổ tử cung.
Bước 5. Quan sát cổ tử cung, xác định ranh giới lát - trụ, vùng chuyển tiếp và các vùng lân cận.
Bước 6. Dùng tăm bông tẩm dung dịch Lugol bôi lên lên bề mặt cổ tử cung.
Bước 7. Quan sát kỹ vùng chuyển tiếp. Tìm kiếm các vùng không bắt màu iod hay vùng chỉ có màu vàng nhạt của Lugol trên cổ tử cung, đặc biệt trong vùng chuyển tiếp, gần với ranh giới vảy - trụ.
Bước 8. Dùng miếng bông chùi sạch dung dịch Lugol còn sót lại khỏi bề mặt cổ tử cung và âm đạo.
Bước 9. Nhẹ nhàng lấy mỏ vịt ra. Khi tháo mỏ vịt chú ý quan sát các thành âm đạo, tìm kiếm các vùng không bắt màu iod.
Bước 10. Trao đổi với khách hàng về kết quả và hướng xử trí tiếp theo. Ghi chép các quan sát và kết quả của xét nghiệm. Vẽ sơ đồ các hình ảnh bất thường phát hiện được.
2.5 Phân loại, biểu hiện và xử trí
|
Phân loại |
Biểu hiện |
Xử trí |
|
VILI (-) |
Cổ tử cung bắt màu nâu; lộ tuyến, polyp, nang Naboth không bắt màu iod hoặc bắt màu nhạt và loang lổ. |
Hẹn tái khám để làm VIA/VILI sau 2 năm. |
|
VILI (+) |
Cổ tử cung có vùng không bắt màu iod hay vùng chỉ có màu vàng nhạt của Lugol trên cổ tử cung. |
Cơ sở y tế và tuyến xã: Chuyển tuyến huyện. Tuyến huyện trở lên: khẳng định thương tổn bằng xét nghiệm VIA hoặc tế bào cổ tử cung - soi cổ tử cung - sinh thiết, điều trị bằng áp lạnh, LEEP hoặc khoét chóp |
|
Nghi ngờ ung thư CTC |
Thương tổn dạng sùi hoặc loét, không bắt màu iod, chảy máu khi tiếp xúc. |
Chuyển tuyến có khả năng chẩn đoán xác định và điều trị ung thư |
2.6. Ý nghĩa của Nghiệm pháp VILI
- Nhận định lại các hình ảnh đã thấy khi soi dưới acid acetic; phát hiện các vùng iod âm tính thực sự; đánh giá mức độ thuần thục của biểu mô lát; nhận định rõ ranh giới của các tổn thương.
- Như vậy, nghiệm pháp VILI bổ sung cho nghiệm pháp acid acetic, giúp ta xác định một cổ tử cung hoàn toàn bình thường với một cổ tử cung mà biểu mô lát bị thay đổi tính chất (do viêm), hoặc do mất biểu mô lát (do có tổn thương). Tuy nhiên không đặc hiệu, vì nó không phân biệt được tổn thương lành tính và ác tính. Một tổ chức ung thư, một biểu mô non mới tái tạo, một vùng lộ tuyến, và một biểu mô teo đét của người già, đều chưa thuần thục nên không bắt màu lugol.
3. XÉT NGHIỆM TẾ BÀO CỔ TỬ CUNG
3.1 Giới thiệu
Xét nghiệm tế bào cổ tử cung là phương pháp thường dùng nhất để sàng lọc ung thư cổ tử cung đã được thừa nhận từ nhiều thập niên qua do thoả mãn các điều kiện: độ nhạy khá, có thể lặp lại nhiều lần và đã chứng minh được tính hữu hiệu khi hạ thấp tần suất ung thư xâm lấn cổ tử cung ở các nước phát triển.
3.2. Người thực hiện
- Lấy bệnh phẩm: Bác sĩ sản phụ khoa, y sĩ sản-nhi, kỹ thuật viên, nữ hộ sinh đã được huấn luyện về kỹ thuật lấy bệnh phẩm xét nghiệm tế bào học. Mẫu bệnh phẩm được gửi đến các cơ sở có khả năng đọc và trả lời kết quả.
- Đọc trả lời kết quả bệnh phẩm: bác sĩ giải phẫu bệnh / tế bào học.
3.3. Chỉ định
- Tất cả phụ nữ đã có quan hệ tình dục, ưu tiên cho nhóm nguy cơ cao (30- 50 tuổi).
- Điều kiện xét nghiệm:
+ Không có thai
+ Không thụt rửa sâu vào âm đạo hoặc quan hệ tình dục trước khi xét nghiệm.
+ Không phá thai, sẩy thai trong 20 ngày trước đó.
+ Không điều trị bệnh phụ khoa trước đó ít nhất 7 ngày.
+ Không có viêm âm đạo cấp, viêm phần phụ cấp.
+ Không xét nghiệm khi đang hành kinh
+ Trả lời đầy đủ các thông tin phỏng vấn trước khi xét nghiệm
+ Chỉ định lặp lại xét nghiệm nếu mẫu bệnh phẩm có quá ít tế bào, không lấy được tế bào vùng chuyển tiếp (không có tế bào biểu mô tuyến hoặc tế bào dị sản vảy) hoặc quá dày, chồng chất lên nhau hoặc có quá nhiều tế bào viêm, chất nhầy, hồng cầu, các thành phần tế bào khác.
3.3. Các bước thực hiện
Bước 1. Lấy bệnh phẩm, làm phiến đồ
a) Phương pháp tế bào học cổ điển
- Lấy tế bào bằng que bẹt (spatul) Ayre cải tiến hoặc cái chải tế bào (cytobrus) cổ tử cung, tại vùng chuyển tiếp.
- Dàn lên lam kính
- Cố định ngay bằng dung dịch cồn 96° hoặc cồn/ether tỉ lệ 1/1 hoặc khí dung cố định dạng xịt.
b) Phương pháp tế bào học nhúng dịch
- Dùng dụng cụ phết chuyên biệt được cung cấp bởi nhà sản xuất để phết lên cổ tử cung,
- Khuấy dụng cụ phết vào trong hộp chứa dung dịch bảo quản để chuyển bệnh phẩm tế bào vào dung dịch bảo quản; chuyển đến cơ sở xét nghiệm.
Bước 2. Nhuộm
- Phiến đồ cổ điển sau khi cố định được nhuộm theo phương pháp Papanicolaou.
- Phiến đồ nhúng dịch được xử lý bằng máy và nhuộm tự động theo phương pháp Papanicolaou.
Bước 3. Đánh giá kết quả:
+ Loạn sản nhẹ (CIN I): Về tế bào học, đó là tổn thương của các tế bào thuộc lớp bề mặt hoặc trung gian, đứng tách biệt hoặc hợp thành từng đám nhỏ. Bào tương rộng, nhân lớn và không đều, tăng sắc nhẹ; hạt nhân không nhìn thấy, màng nhân không đều, dày lên từng chỗ hoặc biến mất, đôi khi để lại một quầng kín đáo.
+ Loạn sản vừa (CIN II): về mặt tế bào học, các tế bào to và tròn hơn; nhân lớn, không đều và tăng sắc; bào tương ưa bazơ còn rộng; tỉ lệ nhân/bào tương tăng hơn. Chúng thường tróc ra thành đám, thành dải kiểu dòng chảy.
+ Loạn sản nặng/ung thư (CIN III): Trên phiến đồ, gặp nhiều tế bào có đặc điểm ác tính kiểu tế bào cận đáy và trung gian sâu. Các tế bào này to nhỏ không đều; nhân rất lớn, không đều, đôi khi có thùy, múi, lưới nhiễm sắc đặc, có chỗ bắt màu sẫm; nhiều nhân chia; bào tương hẹp, kiềm tính; tỉ lệ nhân/bào tương tăng rõ.
Hiện nay một số xét nghiệm xét nghiệm chẩn đoán có thể phát hiện các týp HPV nguy cơ cao sinh ung thư, chúng có thể được sử dụng trong lâm sàng như là xét nghiệm sàng lọc sơ cấp riêng biệt hoặc phối hợp với phương pháp khác. Xét nghiệm HPV có độ nhạy cao và giá trị dự báo âm tính cao. Nếu xét nghiệm HPV(-) gần như không có nguy cơ hình thành CIN III trong vòng 5 năm sau đó. Điều này cho phép giãn thời gian sàng lọc và giảm số lần sàng lọc trong cuộc đời người phụ nữ.
4.1. Giới thiệu
- Kỹ thuật Realtime-PCR: thực hiện trên bệnh phẩm lấy từ âm đạo - cổ tử cung nhằm được dùng để phát hiện một nhóm 14 týp HPV có nguy cơ cao gây ung thư, còn gọi là kỹ thuật đặc hiệu theo nhóm hoặc định týp HPV bằng bệnh phẩm lấy từ âm đạo - cổ tử cung hoặc mảnh sinh thiết cổ tử cung.
- Kỹ thuật định týp từng phần: được FDA Hoa Kỳ khuyến cáo sử dụng trong sàng lọc sơ cấp, định týp HPV 16 và 18 đồng thời với định tính nhiễm ít nhất 12 týp HPV nguy cơ cao còn lại.
4.2. Điều kiện
- Phụ nữ từ 25 - 65 tuổi, đã quan hệ tình dục.
- Không có viêm âm đạo cấp, viêm phần phụ cấp.
- Xét nghiệm HPV đơn độc để sàng lọc sơ cấp hoặc phối hợp với tế bào cổ tử cung/VIA.
Phân biệt các trường hợp có bất thường tế bào: sử dụng xét nghiệm HPV ở phụ nữ có các thay đổi tế bào không xác định rõ (ASC-US) sẽ có lợi ích lớn; đa số họ sẽ âm tính đối với HPV, không cần soi cổ tử cung và/hoặc sinh thiết; chỉ một nhóm nhỏ phụ nữ có ASC-US bị nhiễm HPV và cần được thăm dò tiếp theo.
Sàng lọc phối hợp bằng tế bào cổ tử cung và xét nghiệm HPV: Phối hợp xét nghiệm HPV và tế bào cổ tử cung có thể giúp tăng độ đặc hiệu trong việc phát hiện CIN II, III so với xét nghiệm HPV đơn thuần.
4.3. Các bước thực hiện
Bước 1: Lấy bệnh phẩm:
a) Cách lấy bệnh phẩm dùng bàn chải cổ tử cung
- Đặt mỏ vịt âm đạo
- Đưa bàn chải vào cổ tử cung
- Ấn nhẹ và xoay bàn trải theo chiều kim đồng hồ 5 lần
- Rút bàn chải ra khỏi cổ tử cung và âm đạo.
- Rửa bàn chải ngay trong dung dịch bảo quản càng nhanh càng tốt bằng cách ấn bàn chải vào đáy lọ 10 lần.
- Xoay tròn, mạnh bàn chải để bệnh phẩm trôi ra nhiều hơn nữa.
- Bỏ bàn chải vào thùng rác y tế.
- Đậy nắp lọ bằng các xoáy nắp chặt.
Chú ý: Khi lấy bệnh phẩm dùng bàn chải phải quay nhẹ nhàng theo chiều kim đồng hồ để tránh làm tổn thương niêm mạc cổ tử cung gây chảy máu, nếu lẫn nhiều hồng cầu sẽ làm ảnh hưởng đến quá trình thực hiện các bước tiếp theo và kết quả xét nghiệm
b) Cách lấy bệnh phẩm dùng que bẹt:
- Đặt mỏ vịt âm đạo.
- Đưa que bẹt vào cổ tử cung.
- Ấn nhẹ và xoay que bẹt 1 vòng quanh cổ ngoài tử cung.
- Rút que bẹt ra khỏi cổ tử cung và âm đạo.
- Rửa que bẹt ngay trong dung dịch bảo quản càng nhanh càng tốt bằng cách xoay tròn, mạnh 10 lần.
- Bỏ que bẹt vào thùng rác y tế.
- Đậy nắp lọ bằng các xoáy nắp chặt.
Chú ý: Khi lấy bệnh phẩm dùng que bẹt cần phải quay nhẹ nhàng theo chiều kim đồng hồ để tránh làm tổn thương niêm mạc cổ tử cung gây chảy máu, nếu lẫn nhiều hồng cầu sẽ làm ảnh hưởng đến quá trình thực hiện các bước tiếp theo và kết quả xét nghiệm.
c) Cách lấy bệnh phẩm bằng bộ dụng tự lấy mẫu bằng Bộ kit tự lấy phục vụ xét nghiệm ung thư cổ tử cung
![]()
- Các bước thu mẫu bằng Bộ kít tự lấy mẫu:
+ rửa tay trước khi thực hiện.
+ Bóc barcode trên ống đựng và dán vào tờ chỉ định.
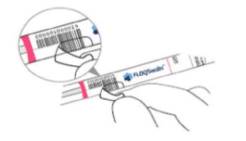
+ Giữ nắp màu hồng, lấy que tăm bông ra; đặt ống ở bề mặt sạch.
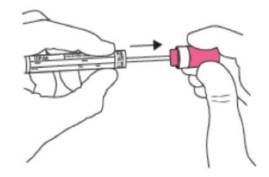
+ Cầm que tăm bông tại vạch dấu màu đỏ; không cầm nắm màu đỏ trong quá trình thu mẫu.
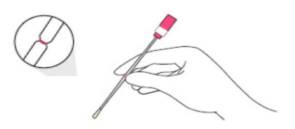
+ Thu mẫu ở một trong hai tư thế sau (đứng hoặc ngồi).
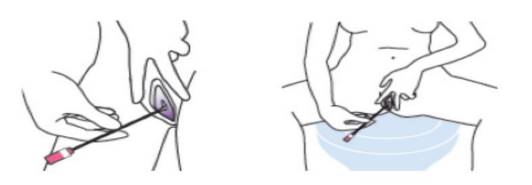
+ Nhẹ nhàng đưa tăm bông bào trong âm đạo cho đến khi ngón tay chạm vào âm hộ, xoay tăm bông 4 vòng trước khi rút ra.
+ Cầm tăm bông ở nắp hồng, đặt tăm bông vào ống nhựa và vặn nắp chặt.
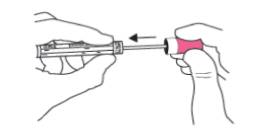
+ Đặt ống vào túi zip cùng với phiếu thông tin.
Bước 2: Vận chuyển và bảo quản mẫu:
Các dung dịch bảo quản chưa có bệnh phẩm hoặc đã có bệnh phẩm có thể để ở nhiệt độ phòng (không quá 30°C) trong thời gian 6 tháng. Phần bệnh phẩm còn lại sau khi đã làm xét nghiệm HPV có thể được bảo quản để thực hiện một số xét nghiệm khác như tế bào học theo phương pháp cổ điến hoặc Liqui-Prep, xét nghiệm Chlammydia, lậu cầu ...
Bước 3: Xét nghiệm:
Thực hiện các bước kỹ thuật định tính/định týp HPV nguy cơ cao theo hướng dẫn kỹ thuật của từng loại xét nghiệm.
5.1 Chỉ định
- Các trường hợp xét nghiệm tế bào học cổ tử cung có một trong các tổn thương sau đây: Tế bào vảy không điển hình chưa loại trừ tổn thương nội biểu mô vảy độ cao (ASC-H), tế bào tuyến không điển hình (AGC), tổn thương nội biểu mô vảy độ thấp (LSIL), tổn thương nội biểu mô vảy độ cao (HSIL) hoặc tế bào ung thư (biểu mô vảy hoặc tuyến).
- Những trường hợp xét nghiệm tế bào không thể phân loại được hoặc có xu hướng tiến triển bệnh nặng hơn.
- Những trường hợp quan sát thấy có tổn thương: loét, sùi, chảy máu hoặc vết trắng.
- Xét nghiệm HPV nguy cơ cao: HPV 16 và/hoặc 18 (+).
5.2 Người thực hiện
Bác sĩ sản phụ khoa, Bác sĩ ung thư được huấn luyện về kỹ thuật soi cổ tử cung.
5.3 Các bước thực hiện:
Bước 1. Khảo sát và soi âm hộ dưới độ phóng đại (x7,5 - x15)
Bước 2. Khám mỏ vịt âm đạo và cổ tử cung
Bước 3. Lấy mẫu nghiệm soi tươi âm đạo từ thành bên âm đạo nếu có chỉ định.
Bước 4. Lau nhẹ nhàng các chất tiết âm đạo, tránh làm bong biểu mô và chảy máu do sang chấn khi thăm khám.
Bước 5. Bắt đầu soi âm đạo và cổ ngoài.
Bước 6. Nếu cần làm xét nghiệm tế bào cổ tử cung phải lấy bệnh phẩm trước khi bôi acid acetic, do khi mô “đóng băng” mẫu bệnh phẩm sẽ không đạt yêu cầu do thiếu tế bào.
Bước 7. Soi cổ tử cung không chuẩn bị: quan sát cổ tử cung, ghi nhận các hình ảnh và tổn thương
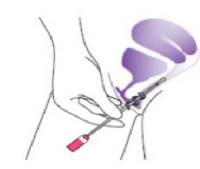
Bước 8. Xét nghiệm Hinselmann với acid acetic: toàn bộ cổ tử cung và đặc biệt tất cả các tổn thương có thể nhìn thấy được phải được chấm nhẹ bằng bông thấm ướt acid acetic 3%-5%. Acid acetic thừa có thể được thấm bằng gạc khô. Acid acetic làm chất nhầy bề mặt đông lại, những cấu trúc giống chùm nho của biểu mô tuyến trở nên thấy rõ ràng do những vùng xám nhạt - trắng của biểu mô chuyển sản đối lập rõ với biểu mô lát màu hồng bình thường. Trong trường hợp có sừng hoá, acid acetic không thể xâm nhập vào biểu mô và vì vậy phản ứng không xảy ra. Nếu biểu mô bất thường (tân sản nội biểu mô), acid acetic gây trương phồng, đông vón thành vùng màu trắng đục.
Bước 9. Quan sát mạch máu qua kính lọc màu xanh.
Bước 10. Chụp ảnh hoặc quay phim để làm tài liệu nếu cần thiết.
Bước 11. Xét nghiệm Schiller với dung dịch Lugol 3%. Biểu mô lát - do thành phần glycogen của nó - sẽ bắt màu nâu đậm (iod dương tính). Iod âm tính trong trường hợp tân sản nội biểu mô, ung thư, biểu mô trụ (lộ tuyến), loét trợt (thiếu biểu mô), vết trắng và thiếu dưỡng. Xét nghiệm Iod được chấp nhận như một phương pháp định vị lý tưởng cho cắt mô để chẩn đoán (sinh thiết, khoét chóp).
Bước 12. Nếu cần thiết, sinh thiết định hướng với kìm sinh thiết hoặc nạo cổ trong với một thìa cổ trong nhỏ để xét nghiệm mô bệnh học. Trường hợp nạo cổ trong, bệnh nhân phải được báo trước rằng thủ thuật này có thể khó chịu. Có thể giảm đau bằng cách phun hoặc tiêm thuốc tê tại cổ tử cung (vị trí 11, 13, 17, 19 giờ). Nếu chảy máu có thể nhét gạc, rút sau 12 giờ. Nếu cần thiết, có thể bôi chất dính Monsel để cầm máu.
5.4. Phân loại:
Theo Liên đoàn soi cổ tử cung và bệnh lý cổ tử cung quốc tế (IFCPC, 2011)
Bảng 1. Danh pháp soi cổ tử cung IFCPC 2011
|
Đánh giá tổng quát |
Đầy đủ hay không đầy đủ (lý do: cổ tử cung không nhìn rõ bởi tình trạng viêm nhiễm, chảy máu, sẹo) Quan sát ranh giới lát - trụ: thấy hoàn toàn, một phần hay không thể thấy được Phân loại vùng chuyển tiếp: týp 1, 2, 3 |
|
|
Những hình ảnh bình thường |
Biểu mô lát nguyên thủy: trưởng thành, teo Biểu mô trụ; lộ tuyến, lộn tuyến Chuyển sản lát; nang Naboth; cửa tuyến Màng rụng hóa trong thai kỳ |
|
|
Những hình ảnh bất thường |
Nguyên tắc chung |
Vị trí tổn thương: ở trong hay ở ngoài vùng chuyển tiếp; định vị vị trí tổn thương theo kim đồng hồ Kích thước tổn thương: số phần tư của cổ tử cung mà tổn thương bao phủ; kích thước tính theo % của cổ tử cung |
|
|
Grade 1 (nhẹ) |
Lát đá mịn; chấm đáy mịn; biểu mô trắng mỏng sau bôi acid acetic; bờ không đều, giống như bản đồ |
|
|
Grade 2 (nặng) |
Bờ sắc nét; dấu hiệu “bở bên trong” (inner border); dấu hiệu “luống đất” (ridge); biểu mô trắng dày; lát đá thô; chấm đáy thô; trắng nhanh sau bôi acid acetic; viền trắng quanh cửa tuyến |
|
|
Không đặc hiệu |
Mảng trắng (sừng hóa, tăng sừng), vết trợt Nhuộm Lugol (xét nghiệm Schiller): bắt màu hay không bắt màu |
|
Nghi ngờ ung thư xâm lấn |
Mạch máu bất thường Những dấu hiệu khác: mạch máu dễ vỡ, bề mặt không đều, tổn thương sùi, hoại tử, loét, khối u tân sinh |
|
|
Những hình ảnh khác |
Vùng chuyển tiếp bẩm sinh, u nhú, polyp (cổ ngoài hay cổ trong), viêm nhiễm, teo hẹp, các bất thường bẩm sinh, các hậu quả sau điều trị, lạc nội mạc tử cung |
|
Bảng 2. Phụ lục Danh pháp soi cổ tử cung IFCPC 2011
|
Phân loại mảnh cắt điều trị |
Mảnh cắt loại 1, 2, 3* |
|
Kích thước mảnh cắt điều trị |
Độ dài - khoảng cách từ bờ ngoài cho đến bờ trong mảnh cắt Độ dày - khoảng cách từ rìa mô đệm đến bề mặt mảnh cắt. Chu vi (tùy chọn) - chu vi mảnh cắt |
* Tương ứng với vùng chuyển tiếp loại 1, 2, 3
|
Loại 1. Hoàn toàn nằm ở cổ ngoài, có thể nhìn thấy toàn bộ, kích thước rộng hoặc hẹp
|
Loại 2. Có phần ở cổ trong, có thể nhìn thấy toàn bộ, có thể có phần ở cổ ngoài kích thước rộng hoặc hẹp |
Loại 3. Có phần ở cổ trong, không thể nhìn thấy toàn bộ, có thể có phần ở cổ ngoài kích thước rộng hoặc hẹp |
|
|
|
|
6. KỸ THUẬT SINH THIẾT CỔ NGOÀI
6.1 Chỉ định
Sinh thiết cổ tử cung cần được thực hiện trong trường hợp có tổn thương nghi ngờ ở cổ tử cung và ở tuyến y tế có điều kiện xét nghiệm mô học, bao gồm các trường hợp sau:
- Khám lâm sàng: nghi ngờ ung thư cổ tử cung
- VIA: nghi ngờ ung thư cổ tử cung
- Soi cổ tử cung: hình ảnh bất thường hoặc nghi ngờ ung thư xâm lấn.
6.2 Người thực hiện
Bác sĩ Sản phụ khoa được huấn luyện về kỹ thuật sinh thiết cổ ngoài.
6.3. Các bước thực hiện:
Bước 1. Làm xét nghiệm acid acetic và xét nghiệm Lugol để định vị và xác định mức độ tổn thương qua soi cổ tử cung.
Bước 2. Sử dụng kìm bấm sinh thiết để lấy mẫu mô từ vùng nghi ngờ nhất.
Bước 3. Cố định bệnh phẩm trong dung dịch formol 10% (nếu không có formol có thể dùng cồn 96 độ), gửi đọc kết quả mô bệnh học...
6.4. Phân loại
- Các tổn thương lành tính cổ tử cung
- Các tổn thương tiền ung thư cổ tử cung: CIN I, CIN II, CIN III
- Loạn sản tuyến
- Ung thư biểu mô vảy
- Ung thư biểu mô tuyến
- Các u biểu mô khác
7. XÉT NGHIỆM MARKER UNG THƯ CỔ TỬ CUNG (CEA, SCC)
7.1. Giới thiệu
Là xét nghiệm tìm kiếm các marker ung thư (cancer marker) trong máu, nước tiểu hoặc các mô cơ thể để phát hiện/chẩn đoán ung thư được thực hiện dựa trên cơ sở các marker này là các chất (protein, chất tiết...) được tạo ra bởi các tế bào ung thư hoặc bởi các tế bào bình thường khi đáp ứng với sự có mặt của tế bào ung thư trong cơ thể.
- Kháng nguyên ung thư phôi (CEA) (PHẦN 6.1)
- SCC là một chỉ dấu khối u ác tính của biểu mô vảy. Tế bào biểu mô vảy là thành phần chính của biểu bì nhưng nó cũng hiện diện trong lớp nền của đường tiêu hóa, phổi và các vùng khác của cơ thể. SCC xảy ra như là một dạng của ung thư trong nhiều loại mô, chủ yếu là phổi, cổ tử cung, âm đạo cũng như môi, miệng và thực quản. Mặc dù có cùng tên, ung thư biểu mô tế bào vảy, nhưng các SCC ở những vị trí khác nhau có sự khác biệt rất lớn về triệu chứng biểu hiện, tiên lượng và đáp ứng điều trị. Kháng nguyên ung thư biểu mô tế bào vảy (SCCA) là một tiểu phần của TA- 4, một kháng nguyên khối u được mô tả lần đầu tiên bởi Kato và Torigoe vào năm 1977. TA- 4, lấy từ mô ung thư biểu mô tế bào vảy cổ tử cung, được mô tả là một glycoprotein có trọng lượng phân tử 48 kDa và bao gồm ít nhất 14 tiểu phần. SCCA là một trong những tiểu phần này, là một glycoprotein có trọng lượng phân tử 42 kDa có thể được phát hiện bằng hóa mô miễn dịch trong mô tế bào vảy của phổi, âm hộ, phần ngoài cổ tử cung, thực quản và da. Các gen tương ứng cho SCCA mã hóa cho hai kháng nguyên, SCCA1 trung tính và SCCA2 acid có thể được phát hiện trong huyết thanh. Chức năng sinh học của SCCA là chất ức chế enzyme, trong đó SCCA1 là một chất ức chế cysteine protease giống papain (cathepsin L, S và Sự liên quan về mặt lâm sàng chung của SCCA: SCCA được nghiên cứu trong các u ác tính tế bào vảy bao gồm phối, cổ tử cung, thực quản, đầu và cổ, ống hậu môn và da. Các giai đoạn ung thư tiến triển hơn liên quan đến nồng độ SCCA cao hơn đặc biệt là trong ung thư phổi và ung thư cổ tử cung và việc đo kháng nguyên, trong các lần xác định liên tiếp, hỗ trợ đánh giá bệnh tái phát, tồn lưu bệnh sau điều trị và đáp ứng điều trị. Vì vậy, các marker này cũng có những giá trị nhất định trong sàng lọc ung thư trong cộng đồng.
7.2. Cách tiến hành
Bước 1: Lấy mẫu máu tĩnh mạch
- Chọn nơi lấy máu, tốt nhất là ở khuỷu tay:
+ Xác định vị trí tĩnh mạch.
+ Quấn ga-rô quanh cánh tay: buộc ga-rô khoảng 4 -5 đốt ngón tay phía trên khu vực lấy máu.
+ Khử trùng nơi lấy mẫu: Sử dụng cồn 70%, chờ cồn khô trong 30 giây và không chạm vào vùng đã khử trùng.
- Xác định tĩnh mạch nơi lấy máu và đưa kim nhanh vào lòng tĩnh mạch
- Khi máu bắt đầu chảy, lấy đủ mẫu máu (2-2,5ml), tháo dây ga-rô trước khi rút mũi tiêm và rút mũi tiêm nhẹ nhàng; để nhẹ lên nơi lấy mẫu một miếng gạc sạch hoặc bông sạch.
- Chuyển mẫu máu vào ống không có chất chống đông (nắp đỏ).
Bước 2: Tách huyết tương
- Đóng chặt nắp tuýp chứa máu; Ly tâm ở tốc độ thấp 5.000 vòng/phút x 5 phút.
- Dùng pi-pet vô trùng nhẹ nhàng hút huyết tương ở phần trên của tuýp, chia đều vào các tuýp bảo quản nhỏ (1,5ml).
- Đậy và quấn nắp tuýp xét nghiệm bằng giấy parafin hoặc băng keo trong.
- Vận chuyển và bảo quản ở điều kiện 4-8°C.
Bước 3: Phân tích và đọc kết quả:
- CEA, SCC: công nghệ điện hóa phát quang trên máy xét nghiệm tự động của Roche.
CHƯƠNG TRÌNH SÀNG LỌC VÀ PHÒNG CHỐNG UNG THƯ THEO ĐỀ ÁN 818 CỦA BỘ Y TẾ
Đối tượng cần sàng lọc
• Tất cả phụ nữ đã từng quan hệ tình dục.
• Tiêm vắc xin phòng ngừa ung thư cổ tử cung do HPV.
• Có nhiều bạn tình hoặc bạn tình có nhiều bạn tình khác.
• Quan hệ tình dục không an toàn, không sử dụng bao cao su.
• Hút thuốc lá nhiều và kéo dài.
• Sử dụng thuốc tránh thai nội tiết kéo dài ít nhất trên 5 năm.
Kỹ thuật sàng lọc
• Nghiệm pháp VIA
• Xét nghiệm tế bào học
• Định type HPV
• Xét nghiệm marker: CEA; SCC
Lịch sàng lọc
• Định kỳ sàng lọc HR-HPV1: 5 năm 1 lần2
• Hoặc kết hợp papsmear và type HP: 5 năm 1 lần2
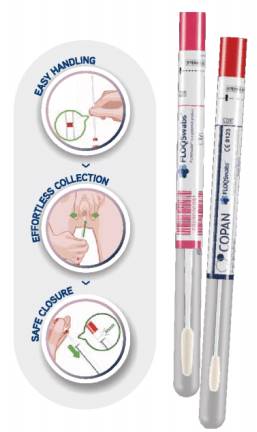
Bộ dụng cụ tự thu mẫu phục vụ sàng lòng ung thư cổ tử cung
(1) 14 type HPV nguy cơ cao
(2) Hội ung thư Hoa Kỳ (2020)
Bao gồm đầy đủ các dịch vụ thăm khám lâm sàng và xét nghiệm tiêu chuẩn phục vụ sàng lọc định kỳ UTCTC
Gói UTCTC tiết kiệm
|
STT |
CÁC DANH MỤC XÉT NGHIỆM |
|
1 |
Khám lâm sàng |
|
2 |
Siêu âm đầu dò âm đạo |
|
3 |
Có khả năng phát hiện và xác định 21type 2 Type nguy cơ cao phổ biến: 16, 18. các type nguy cơ cao hiếm gặp Type nguy cơ cao: 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68, 73, 82. 3 Type nguy cơ thấp: 6, 11, 44. Các tuyp khác: 26, 53, 66 Hóa chất sử dụng: CE-IVD Công nghệ sử dụng: Realtime PCR. |
|
4 |
Markers: CEA. SCC |
Gói UTCTC đầy đủ
|
STT |
CÁC DANH MỤC XÉT NGHIỆM |
|
1 |
Khám lâm sàng |
|
2 |
Siêu âm đầu dò âm đạo |
|
3 |
Có khả năng phát hiện và xác định 21type 2 Type nguy cơ cao phổ biến: 16, 18. các type nguy cơ cao hiếm gặp Type nguy cơ cao: 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68, 73, 82. 3 Type nguy cơ thấp: 6, 11, 44. Các tuyp khác: 26, 53, 66 Hóa chất sử dụng: CE-IVD Công nghệ sử dụng: Realtime PCR. |
|
4 |
Xét nghiệm CellPrep Pap test Phát hiện bất thường tế bào cổ tử cung Phương pháp: Tế bào học nhúng dịch LBC 5 |
|
5 |
Markers: CEA, SCC |
WHO 2017: thế giới có khoảng 24,5 triệu ca mắc ung thư với 1,9 triệu ca mắc ung thư vú ở nữ giới
Việt Nam 2018: trong tổng cộng 165.000 số ca ung thư mắc mới có 15.000 ca ung thư vú (9.2%) và ghi nhận 6.000 ca tử vong do ung thư vú
Đối tượng cần sàng lọc
• Đối tượng nguy cơ cao gồm:
• Gia đình có tiền sử người thân bị ung thư vú, ung thư buồng trứng
• Đột biến gen di truyền BRC A1 và BRCA2
• Có người thân (bố mẹ ruột, anh chị em hoặc con ruột có đột biến gen BRCA1 và hoặc BRCA2
• Điều trị xạ vùng ngực trong giai đoạn từ 10-30 tuổi
• Các đối tượng còn lại có nguy cơ trung bình
Kỹ thuật sàng lọc
• Khám vú
• X/Quang tuyến vú
• Xét nghiệm BRCA1, BRCA2
• Xét nghiệm marker CEA, CA15.3
Lịch sàng lọc
• Sàng lọc bắt đầu từ 40 tuổi với người có nguy cơ trung bình, 30 tuổi với người có nguy cơ cao
• X/Quang vú định kỳ 1 năm 1 lần
• Sàng lọc gen: Đột biến BRCA1 và BRCA2 (1 lần trong đời)
Bao gồm đầy đủ các dịch vụ thăm khám lâm sàng và xét nghiệm tiêu chuẩn phục vụ sàng lọc định kỳ ung thư vú
|
STT |
CÁC DANH MỤC XÉT NGHIỆM |
|
1 |
Khám lâm sàng |
|
2 |
Siêu âm tuyến vú 2 bên |
|
3 |
Chọc tế bào tuyến vú |
|
4 |
Nhuộm và đọc xét nghiệm tế bào tuyến vú |
|
5 |
Markers: CEA, CA 15.3 |
|
6 |
BRCA1/BRCA2 |
Tổ chức giám sát ung thư toàn cầu (2018): thế giới có hơn 295 nghìn trường hợp ung thư buồng trứng đã được phát hiện, và gần 185 nghìn trường hợp tử vong xảy ra do ung thư buồng trứng (chiếm 4,4% toàn bộ tỷ lệ tử vong liên quan đến ung thư ở phụ nữ).
Đối tượng nguy cơ cao cần sàng lọc
• Có người thân mắc bệnh ung thư vú hoặc ung thư buồng trứng.
• Có bất thường gen BRCA1 hoặc BRCA2.
• Có các gen liên quan đến ung thư đại trực tràng nonpolyposis di truyền (hội chứng Lynch).
• Thừa cân, béo phì.
• Trên 50 tuổi.
• Có triệu chứng cảnh báo mắc ung thư buồng trứng: Đau bụng dưới, sụt cân nhanh, chán ăn, đầy bụng, buồn nôn,...
Lịch sàng lọc
• Xét nghiệm CA-125 khi có nguy cơ.
• Khám phụ khoa và Siêu âm vùng chậu =>06 tháng/lần
GÓI SÀNG LỌC UNG THƯ BUỒNG TRỨNG
Bao gồm đầy đủ các dịch vụ thăm khám lâm sàng và xét nghiệm tiêu chuẩn phục vụ sàng lọc định kỳ ung thư buồng trứng
|
STT |
CÁC DANH MỤC XÉT NGHIỆM |
|
1 |
Khám lâm sàng |
|
2 |
Siêu âm đầu dò âm đạo |
|
3 |
Markers: CA12.5, HE4, CA72.4 |

|
|
XÉT NGHIỆM GENOME-HPV |
XÉT NGHIỆM GEN-HPV 21 TYPES |
|
Công nghệ/Thiết bị |
Realtime PCR. Sử dụng thiết bị Realtime System-CE-VD |
Realtime PCR. Sử dụng thiết bị RealtimeSystem-CE-IVD |
|
Các type phát hiện |
Có khả năng phát hiện 15 type . 2 Type nguy cơ cao phổ biến: 16, 18. . 11 Type nguy cơ cao hiếm gặp: 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68. . 2 Type nguy cơ thấp: 6, 11. |
Có khả năng phát hiện và xác định 21type . 2 Type nguy cơ cao phổ biến: 16, 18. các type nguy cơ cao hiếm gặp . Type nguy cơ cao: 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68, 73, 82. . 3 Type nguy cơ thấp: 6, 11, 44. . Các tuyp khác: 26, 53, 66 |
|
Loại mẫu |
Phết dịch cổ tử cung |
|
|
Thời gian trả kết quả |
03 ngày |
|
|
Độ nhạy |
ĐỘ NHẠY CAO ; ĐỘ ĐẶC HIỆU CAO |
|
- Các type gây ung thư gồm: 16, 18, 31, 33, 34, 35, 39, 45, 51, 52, 56, 58, 59, 68, 73, 82. Trong đó, type 16 và 18 phổ biến nhất.
- Type HPV 16 và 18 có nguy cơ cao nhất và phổ biến nhất. Sự liên quan liên quan của 2 type này với các loại ung thư như sau:
+ Ung thư cổ tử cung 70%.
+ Ung thư hậu môn: 92%.
+ Ung thư hầu họng: 89%.
+ Ung thư âm đạo: 80%.
+ Ung thư âm hộ: 80%.
|
PREP: xét nghiệm tế bào học nhúng dịch (LBC), phát hiện bất thường cổ tử cung được chỉ định trong phác đồ tầm soát UTCTC của Úc. |
|
|
Nguồn: National Cervical Screening Program: Guidelines for the management ofscreen- detected abnormalitie, screening in specific populations and investigation of abnormal vaginal bleeding |


Kính gửi Quý khách hàng!
Ung thư cổ tử cung (UTCTC) đứng thứ 3 trên thế giới và thứ 2 tại Việt Nam về tỉ lệ mắc ung thư của phụ nữ.
Trung bình mỗi ngày có 7 phụ nữ tử vong do ung thư cổ tử cung ở Việt Nam. Mỗi năm có khoảng hơn 4.000 người được phát hiện mắc.
Việt Nam có khoảng hơn 37 triệu phụ nữ có nguy cơ mắc căn bệnh này.

• Chỉ với 03 liều vắc xin phụ nữ sẽ tránh được nguy cơ mắc ung thư cổ tử cung
• Vắc xin Gardasil (Mỹ): Phòng 4 tuýp HPV đó là 6, 11, 16 và 18;
• Độ tuổi tiêm cho nữ giới từ 9 tuổi đến 26 tuổi;
LỊCH TIÊM CHỦNG VẮC XIN HPV:
• Mũi 1: 0,5ml tiêm bắp
• Mũi 2: cách mũi thứ nhất 2 tháng
• Mũi 3: nhắc lại lúc 6 tháng.
Xét nghiệm miễn dịch
|
STT |
CÁC DANH MỤC XÉT NGHIỆM |
|
I |
XÉT NGHIỆM MARKER UNG THƯ |
|
1 |
Ca12.5: Marker ung thư buồng trứng |
|
2 |
Ca15.3: Marker ung thư vú |
|
3 |
SCC: Chỉ điểm K vòm, cổ tử cung |
|
4 |
CEA: Marker ung thư đường tiêu hóa |
|
5 |
Ca72-4: Marker ung thư dạ dày |
|
6 |
CA19-9: Marker ung thư đại tràng |
|
7 |
AFP: Marker ung thư gan (AFP) |
|
8 |
FT3: Xét nghiệm tuyến giáp |
|
9 |
FT4: Xét nghiệm tuyến giáp |
|
10 |
TSH: Xét nghiệm tuyến giáp |
|
11 |
AntiTG: Marker ung thư sớm tuyến giáp |
|
12 |
Cyfra21.1: Marker ung thư phổi |
|
13 |
NSE: Marker ung thư phổi tế bào nhỏ |
|
II |
XÉT NGHIỆM UNG THƯ VÀ BỆNH LÝ |
|
1 |
Ung thư vú và buồng trứng di truyền (2 gen BRCA1 /BRCA2): Xác định đột biến gen gây ung thư vú và buồng trứng di truyền hoặc có tính gia đình |
|
2 |
GenomePAC CD: PGS (Dịch vụ bộ gen cá nhân) Nữ: 12 loại ung thư và 16 loại bệnh 12 loại ung thư (Ung thư tuyến giáp, Thực quản, Dạ dày, Gan, Đại trực tràng, Bàng Quang, Thận, Phổi, Tuyến tụy, Vú, Buồng trứng, Nội mạc tử cung) 15 loại bệnh (Phình động mạch não, Viêm xương khớp, Đau nửa đầu, Béo phì, Huyết áp, trúng phong, Rung tâm nhĩ, Bệnh phổi tắc nghẽn mạn tính, Hen suyễn, Loãng xương, Bệnh Alzheimer, Rối loạn trầm cảm, Đái tháo đường tuýp II, Nhồi máu cơ tim, Bệnh Parkinson |
|
3 |
GenomePAC Lite: PGS (Dịch vụ bộ gen cá nhân) 6 loại ung thư: Ung thư tuyến giáp; Ung thư phổi; Ung thư gan; Ung thư dạ dày; Ung thư đại trực tràng; Ung thư tuyến tụy |
|
III |
XÉT NGHIỆM UNG THƯ CỔ TỬ CUNG |
|
1 |
Xét nghiệm HPV định type (Ung thư (cổ tử cung) type 16 và 18) |
|
2 |
Xét nghiệm HPV định type ( ung thư cổ tử cung ) type 6, 11, 16 và 18) |
|
3 |
Xét nghiệm HPV định type (Ung thư cổ tử cung) - 15 type - Các type nguy cơ ung thư cao (ung thư cổ tử cung, âm đạo, dương vật...) • 2 Type nguy cơ cao phổ biến: 16, 18. • 11 Type nguy cơ cao hiếm gặp: 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68. • 2 Type nguy cơ thấp: 6, 11. |
|
4 |
Xét nghiệm virus HPV gây ung thư hậu môn |
|
5 |
Định type HPV (Ung thư cổ tử cung) - Các type nguy cơ ung thư cao (ung thư cơ tử cung, âm đạo, dương vật...) (21 type bao gồm các type hay gặp: 6, 11, 16, 18) |
|
6 |
Định type HPV (Ung thư cổ tử cung) - Các type nguy cơ ung thư cao (ung thư cổ tử cung, âm đạo, dương vật...) (24 type bao gồm các type hay gặp: 6, 11, 16, 18) |
|
7 |
Cellprep pap test (Ung thư cổ tử cung): Có khả năng phát hiện sớm những bất thường trong tế bào cổ tử cung với nhiều mức độ khac nhau. |
|
8 |
PAP’SMEAR: Xét nghiệm tế bào cổ tử cung giúp phát hiện sớm ung thư cơ tử cung và bệnh lý ác tính ở tử cung. |
|
9 |
Xét nghiệm tế bào âm đạo (Soi tươi dịch âm đạo): Phát hiện các loại nấm, vi khuẩn,.... gây bệnh phụ khoa |
CÁC XÉT NGHIỆM KHÁC
Xét nghiệm khác
|
STT |
XÉT NGHIỆM KHÁC |
|
1 |
HBV-DNA PCR |
|
2 |
HE4: Đánh giá nguy cơ ung thư buồng trứng |
(Không có nội dung)
Vì chưa Đăng Nhập nên Bạn chỉ xem được Thuộc tính của Văn bản. Bạn chưa xem được Hiệu lực của Văn bản, Văn bản Liên quan, Văn bản thay thế, Văn bản gốc, Văn bản tiếng Anh,...
Nếu chưa có Tài khoản, mời Bạn Đăng ký Tài khoản tại đây
(Không có nội dung)
Vì chưa Đăng Nhập nên Bạn chỉ xem được Thuộc tính của Văn bản. Bạn chưa xem được Hiệu lực của Văn bản, Văn bản Liên quan, Văn bản thay thế, Văn bản gốc, Văn bản tiếng Anh,...
Nếu chưa có Tài khoản, mời Bạn Đăng ký Tài khoản tại đây
Vì chưa Đăng Nhập nên Bạn chỉ xem được Thuộc tính của Văn bản. Bạn chưa xem được Hiệu lực của Văn bản, Văn bản Liên quan, Văn bản thay thế, Văn bản gốc, Văn bản tiếng Anh,...
Nếu chưa có Tài khoản, mời Bạn Đăng ký Tài khoản tại đây
-
Ban hành: {{m.News_Dates_Date}} Hiệu lực: {{m.News_EffectDate_Date}} Tình trạng: {{m.TinhTrang}} Cập nhật: {{m.Email_SendDate_Date}} Ban hành: {{m.News_Dates_Date}}Hiệu lực: {{m.News_EffectDate_Date}}Tình trạng: {{m.TinhTrang}}Cập nhật: {{m.Email_SendDate_Date}}
Vì chưa Đăng Nhập nên Bạn chỉ xem được Thuộc tính của Văn bản. Bạn chưa xem được Hiệu lực của Văn bản, Văn bản Liên quan, Văn bản thay thế, Văn bản gốc, Văn bản tiếng Anh,...
Nếu chưa có Tài khoản, mời Bạn Đăng ký Tài khoản tại đây
-
Ban hành: {{m.News_Dates_Date}} Hiệu lực: {{m.News_EffectDate_Date}} Tình trạng: {{m.TinhTrang}} Cập nhật: {{m.Email_SendDate_Date}} Ban hành: {{m.News_Dates_Date}}Hiệu lực: {{m.News_EffectDate_Date}}Tình trạng: {{m.TinhTrang}}Cập nhật: {{m.Email_SendDate_Date}}
Vì chưa Đăng Nhập nên Bạn chỉ xem được Thuộc tính của Văn bản. Bạn chưa xem được Hiệu lực của Văn bản, Văn bản Liên quan, Văn bản thay thế, Văn bản gốc, Văn bản tiếng Anh,...
Nếu chưa có Tài khoản, mời Bạn Đăng ký Tài khoản tại đây
Vì chưa Đăng Nhập nên Bạn chỉ xem được Thuộc tính của Văn bản. Bạn chưa xem được Hiệu lực của Văn bản, Văn bản Liên quan, Văn bản thay thế, Văn bản gốc, Văn bản tiếng Anh,...
Nếu chưa có Tài khoản, mời Bạn Đăng ký Tài khoản tại đây